Содержание
- Почечная недостаточность в пожилом возрасте
- О почках
- Почечная недостаточность и водный баланс
- Почечная недостаточность и нарушение баланса растворенных в крови веществ
- Виды почечной недостаточности
- Почему у пожилых людей развивается почечная недостаточность
- Когда нужно заподозрить почечную недостаточность
- Диагностика почечной недостаточности
- Лечение почечной недостаточности у пожилых
- Профилактика почечной недостаточности
- Особенности почечной недостаточности у женщин
- Виды и стадии почечной недостаточности у женщин
- Причины возникновения ПН у женщин
- Симптомы ОПН
- При беременности
- Признаки хронической почечной недостаточности
- Осложнения
- Лечение
- Лечение острой формы
- Основные признаки и эффективное лечение почечной недостаточности у женщин
- Лечение хронической формы
- Лечебная терапия и прогноз
- Почечная недостаточность — симптомы и признаки. Лечение острой и хронической почечной недостаточности
- Что такое почечная недостаточность
- Острая почечная недостаточность
- Хроническая почечная недостаточность
- Почечная недостаточность — симптомы
- Почечная недостаточность — диагностика
- Почечная недостаточность — лечение
- Почечная недостаточность при беременности
- Видео: почечная недостаточность симптомы и лечение
- Разновидности заболевания
- Особенности
- Проявления при беременности
- Диагностика
- Почечная недостаточность у пожилых
- Возрастные изменения в организме
- Нарушения работы почек у пожилых людей
- Как стареют почки?
- Когда почки просто стареют, а когда – больны?
- Наблюдение пожилых пациентов с ХБП
- Хроническая болезнь почек у пожилых: особенности диагностики и ведения
Почечная недостаточность в пожилом возрасте
Почки – это не просто парный орган, который вырабатывает мочу. Это – основной фильтр, который регулирует количество жидкости в теле. И если он перестает нормально работать, человек тонет в собственной же воде – даже если ее почти и не употребляет.
Ухудшение работы почек называется почечной недостаточностью. В пожилом возрасте она может возникать остро – в результате развития тяжелой болезни, и требует проведения срочного лечения в отделении искусственной почки. Но чаще почки отказывают постепенно: стареющий организм отключает их участок за участком, и это происходит тем быстрее, чем хуже состояние сосудов, питающих этот орган.
В большинстве случаев почечную недостаточность можно длительно компенсировать – чтобы сердце и легкие человека не «затонули», а могли работать нормально. Для этого нужно не заниматься самолечением, а обращаться к специалистам. Особенно опасно самоназначение мочегонных: в случае почечной недостаточности большинство из них дополнительно «обжигает» почки, что только ухудшает их состояние.
О почках
Почки – это орган, который должен поддерживать в организме нормальный баланс жидкости, растворенных в ней электролитов (молекул, которые умеют проводить электричество) и неэлектролитных веществ. Распределяясь по своим законам в клетках и за ее пределами – между клетками, внутри сосудов, в желудке и некоторых полостях тела – они позволяют организму существовать. Когда почки перестают работать нормально, страдают все процессы. И это не преувеличение.
Почечная недостаточность и водный баланс
Вода, как известно – это основная составляющая нашего организма. В женском организме жидкости на 5% меньше, что обусловлено большим количеством жировой ткани, в которой ее мало. С 60 лет количество жидкости даже у здорового человека начинает уменьшаться, что связано со снижением количества мышечной ткани.
Часть воды поступает в организм с питьем и пищей, другая часть образуется в самом организме в результате обменных процессов. Жидкость приходит не только из супов и напитков: даже из сухих блюд, например, каши, образуется примерно 100 мл воды на каждые ее 1000 ккал.
Вся вода, которую мы получаем с питьем и пищей, всасывается в кровь. Далее она идет к почкам и проходит их «контроль»: оценивается качество и количество растворенных в крови веществ, ненужные молекулы выводятся с мочой, а нужные, в том числе и большая часть воды, возвращаются обратно в кровь. Когда почки работают плохо, они уменьшают количество выводимой жидкости – клетки и межклеточные промежутки переполняются жидкостью. Организм буквально тонет.
Конечно, жидкость не только выводится с мочой. 15 мл/кг веса выдыхается с воздухом и теряется через кожу. Этот объем увеличивается, если у человека повышается температура, он находится в жарких условиях или интенсивно физически работает.
Казалось бы, о каком утоплении в собственной же жидкости может идти речь, если почки вдруг перестанут работать? Ведь можно просто выпить 1 л воды, и он выйдет с дыханием и потом (15 мл*70 кг веса = 1050 мл)?
Это хорошо только в теории. На самом деле, если вся поступившая вода будет выводиться через дыхание и пот, то кровь станет густой и перестанет нормально двигаться по сосудам. Если не пить минимум 1,5 л жидкости в сутки, нормальный обмен между внутриклеточной и внеклеточной жидкостью прекратится. Клетки начнут гибнуть.
Кроме того, через легкие и кожу будет выводиться только вода. А различные соли – натрий, магний, калий, кальций – останутся почти полностью. В результате их концентрация увеличится, и это приведет к трагическим последствиям.
Почечная недостаточность и нарушение баланса растворенных в крови веществ
Во всех жидкостях организма содержатся 2 типа растворенных веществ:
- электролиты. Это калий, натрий, хлор, фосфаты. Их количество по обе стороны клеточной мембраны сильно различается, и это равновесие почки и помогают соблюдать;
- неэлектролитные вещества. Их очень много. Это и глюкоза, и бикарбонаты, ферменты, и гормоны, и витамины. Также сюда относятся азотистые шлаки (аммиак, мочевина) – продукты распада белков. Последние вещества выводятся только почками, и при почечной недостаточности они сильно нарушают работу головного мозга.
Когда развивается почечная недостаточность, в результате дисбаланса всех вышеуказанных веществ (особенно бикарбонатов, калия, хлоридов) изменяется pH крови. Это очень опасное состояние: сотой доли единицы хватает, чтобы вызвать гибель человека. В крови есть буферные системы, которые помогают уравновесить незначительно измененный pH. Но когда накопленные в крови вещества изменяют его слишком сильно, особенно в щелочную сторону, помочь становится очень трудно.
Кроме того, часть растворенных в крови веществ влияют на ее осмолярность – параметр, характеризующий обмен жидкостью между сосудами и тканями. В норме у нее есть свои измеряемые параметры. При заболеваниях почек осмолярность крови изменяется так, что ткани становятся переполненными жидкостью.
И последней, немаловажной опасностью почечной недостаточности является повышение в крови уровня калия. Это – причина остановки сердца. И именно поэтому при малейших признаках почечной недостаточности первый анализ, который нужно сдать – это калий крови.
Виды почечной недостаточности
Расскажем вкратце: информация важная, и от нее зависит лечение.
Итак, если почечная недостаточность – острая, то и у пожилых, и у молодых она бывает трех видов:
- Преренальная («предпочечная»). Это когда к почкам доходит мало крови, из которой они могут «сделать» мочу. Это бывает:
- при потере крови: например, в результате желудочно-кишечного кровотечения);
- при потере жидкости: при заболеваниях, которые сопровождаются поносом, рвотой, очень высокой температурой (когда человек сильно потеет);
- в результате шока – не эмоционального потрясения, а того состояния, при котором в сосудах становится мало жидкости.
Шок может случиться в результате двух перечисленных выше причин (потеря крови или потеря жидкости). Также он развивается из-за выхода в кровь веществ, которые сильно расширяют сосуды. В последнем случае крови – нормальное количество, но она находится в слишком большой емкости. Это бывает при: остром панкреатите, попадании в кровь большого количества бактерий или их частиц, реже – вирусов (например, вируса гриппа). Такой перераспределительный шок может быть вызван и приемом антибиотиков на фоне серьезного гнойного заболевания, из-за чего бактерии гибнут, и частички их тел массово попадают в кровь.
Преренальная почечная недостаточность – это когда почки еще можно спасти, вернув организму жидкость. Если этого не сделать вовремя, развивается ренальная почечная недостаточность.
- Постренальная: развивается, когда моча образуется, но отток ее из почки заблокирован камнем, опухолью, спайками, или мочеточник был поврежден во время операции. Постренальная недостаточность лечится только хирургическим путем. Операцию нужно сделать в короткие сроки, пока почка, на которую давит моча, не пострадала от этого сдавления. Скорее всего, вначале хирурги поставят дренаж – чтобы моча из почки вытекала через трубочку. И потом, если причина – не в злокачественной опухоли, которая проросла не только в мочеточник, но и в близлежащие ткани, проводят основную операцию.
- Ренальная (почечная). В этом случае страдает именно почечная ткань. Ренальная недостаточность развивается в результате заболеваний почек (гломерулонефрита, васкулита, пиелонефрита, некроза коры почек и других), а также в случаях, когда преренальная или постренальная недостаточности не были вовремя устранены. Лечить этот тип острой почечной недостаточности тяжелее всего. У пожилых людей она часто заканчивается смертью.
У хронической почечной недостаточности такого деления нет. Вся она – ренальная и заключается в постепенной гибели основных действующих участков почки – нефронов. Даже если она вызвана постоянным приемом малых количеств жидкости или наличием крупного (или подвижного) камня, который перекрывает ток мочи только частично.
Почему у пожилых людей развивается почечная недостаточность
У пожилых людей может развиваться 2 вида почечной недостаточности:
В этом случае изменения баланса воды, электролитов и других веществ развиваются быстро. Это состояние развивается как осложнение в пожилом возрасте гораздо чаще, чем в молодом. Вызвать ее могут любые болезни, протекающие тяжело: воспаление легких, кишечная инфекция, непроходимость кишечника, осложненная язвенная болезнь и многие другие. На первом месте, конечно, стоят те заболевания, которые вызывают обезвоживание: отравления, хирургические болезни, сопровождающиеся рвотой, поносом или кровопотерей.
Почему так происходит? Потому, что в старости почечное кровообращение гораздо хуже. И когда из-за тяжелой болезни организм перераспределяет кровь, чтобы больше ее досталось сердцу и мозгу, почки страдают сильно и быстро. И если в молодом возрасте они, немного побыв «отключенными», все же включаются в работу (после устранения причины), то у пожилых этот вариант крайне редок. Обусловлено это нарушением механизмов, которые регулируют водно-солевое равновесие.
У пожилых людей острая почечная недостаточность очень часто развивается и по постренальному типу. В основном, причиной ее становятся камни, которым легче выпасть в условиях измененной в возрасте pH мочи.
Также причиной постренальной недостаточности могут становиться и опухоли, которые тоже чаще развиваются именно в пожилом возрасте. Объясняется это тем, что иммунитету уже сложнее контролировать и удалять «неправильные» клетки. Они накапливаются и образуют опухоль.
Если острая почечная недостаточность развивается в ответ на заболевание или травму, то хронический тип этого состояния – когда в почках уменьшается количество работающей ткани – в той или иной мере есть у каждого пожилого человека.
Увеличивают шанс, что она разовьется:
- гипертоническая болезнь;
- атеросклероз почечных сосудов;
- сахарный диабет;
В этих случаях сосуды, несущие кровь к почкам, становятся настолько поврежденными, что не могут обеспечивать нормальное питание почечной ткани.
- хронический гломерулонефрит;
- амилоидоз почек;
- поражение почек препаратами;
- хронический пиелонефрит;
- опухоли, располагающиеся возле мочеточника или в нем самом;
- прием препаратов, токсичных для почек;
- системные заболевания (например, красная волчанка);
- подагра.
Когда нужно заподозрить почечную недостаточность
Обычно острую почечную недостаточность человек замечает сам:
- уменьшается количество мочи;
- моча становится более темной;
- появляется неприятный запах.
Проблема в том, что большинство пожилых людей сейчас пьют мало жидкости, и поэтому они считают, что подобные симптомы не несут в себе опасности и все восстановится, когда им захочется пить больше воды. А если у человека также присутствует деменция, то он и вовсе не обратит внимания на такие признаки.
Поэтому первыми симптомами острой почечной недостаточности у пожилого человека, которые обратят на себя его внимание, будут:
- аритмия;
- головокружение;
- боли в сердце;
- потеря сознания;
- рвота.
Поэтому, если у вас есть пожилой родственник, то, особенно после травмы или когда он тяжело заболел нужно обращать внимание на количество выделяемой им мочи. Если он слег, это сделать проще – или взвешивать подгузники, или измерять мочу из судна (утки). Если он ходит в туалет самостоятельно, попросить его мочиться в мерную емкость.
Помните! В норме должно быть не менее 1200 мл мочи в сутки! Если меньше – нужна госпитализация!
Хроническая почечная недостаточность в пожилом возрасте проявляется совсем незаметно. В отличие от острого состояния, ей не всегда предшествует какая-либо травма или заболевание.
Начальную стадию хронической почечной недостаточности можно заподозрить по таким симптомам:
- слабость;
- снижение аппетита;
- желание больше лежать и меньше двигаться;
- более резкий запах от мочи.
Как видите, эти симптомы не сильно отличаются от астении или депрессии, поэтому без лабораторной диагностики здесь не обойтись.
В дальнейшем симптомы прогрессируют. Появляется:
- боли в сердце – особенно в ночное время;
- повышение артериального давления (которого до этого не было);
- неприятный аммиачный запах мочи;
- бледность кожи;
- сухость кожи (вплоть до появления на ней «пудры», состоящей из аммиачных солей);
- отеки;
- уменьшение количества мочи;
- одышка;
- ухудшение аппетита вплоть до его отсутствия;
- желудочно-кишечные кровотечения, возникающие «на пустом месте»;
- бронхиты и пневмонии, развивающиеся от малейшей простуды и сквозняка.
Прогрессирование может идти с разной скоростью: поначалу его даже не будет, хоть и человек «налегает» на мясные продукты. Но стоит ему простудиться, пройти операцию или получить травму (любую), как все перечисленные симптомы становятся более явными.
Есть один подводный камень: пожилые люди (особенно мужчины с аденомой простаты) очень часто ходят в туалет. Поэтому увидеть, что мочи стало меньше, трудно. Можно только попросить пожилого родителя собирать мочу в отдельную емкость, лучше с градуировкой, а в отдельном блокноте записывать ее объем.
Измерение объема выделенной мочи на фоне прогрессирующей хронической почечной недостаточности весьма затруднительно. Почему? Потому, что накапливающиеся азотистые шлаки токсично действуют на мозг, в результате пожилой человек очень плохо соображает. Выявить плохую работу почек и определить степень ее тяжести можно только в медицинском учреждении. Главная задача родственников – вовремя его туда отвезти.
Диагностика почечной недостаточности
Заподозрить почечную недостаточность врач сможет по характерным жалобам, а также по внешнему виду больного: его отекам, бледности и сухости кожи. Врач определит также, что имеет место гипертензия, а при аускультации сердца может услышать специфический звук – шум трения перикарда.
В случае с повышением артериального давления врачу предстоит отличить – это гипертоническая болезнь вызвала хроническую почечную недостаточность или, наоборот, давление повысилось из-за поражения почек. Тут поможет вот что: при гипертонической болезни «почечные» анализы, перечисленные ниже, не будут такими «плохими». Скорость клубочковой фильтрации, о которой мы расскажем ниже, будет и вовсе в пределах нормы.
Подтвердить, что почечная недостаточность имеет место, помогают такие анализы:
- общий анализ мочи: в нем будет снижена плотность мочи, будет белок и, скорее всего, эритроциты и лейкоциты;
- общий анализ крови: в нем будет снижен уровень гемоглобина, а при воспалении (если, например, имеет место пиелонефрит или почечная недостаточность была вызвана воспалительным заболеванием) будет повышен СОЭ;
- анализ мочи по Зимницкому: плотность мочи будет практически одинаковой и низкой во всех 8 пробах;
- биохимический анализ крови: будут повышены уровни мочевины, остаточного азота, креатинина – тех самых азотистых шлаков, которые мы уже много времени упоминали;
- обязательно определяются уровни электролитов в крови, особенно калия (если он выше 6 ммоль/л, нужна экстренная госпитализация) и натрия.
Все указанные анализы будут положительны при любом виде острой почечной недостаточности, а также при хронической почечной недостаточности. То есть, они не дадут врачу понимания – нужно вводить в организм жидкость (при преренальной форме) или, наоборот, ее нужно ограничить и заниматься улучшением почечного кровообращения и проводить гемодиализ.
Немного ясности может внести УЗИ и рентгенологический метод исследования – урография. Если ренальная почечная недостаточность вызвана пиелонефритом или некрозом почечной ткани – это покажет УЗИ. Урография выявит, чем и на каком уровне перекрыты мочеточники, возможно ли изъять отдельно камень, раздробить его ультразвуком или придется удалять почку.
Также для выявления причины почечной недостаточности назначаются анализы крови, определяющие:
- антитела к базальной мембране почек;
- миоглобин;
- ревмопробы;
- LE-клетки;
- антитела к микробам лептоспирам.
Самый главный анализ, который позволяет оценить работу почек – это проба Реберга. Для нее собирается суточная моча, из которой берется 5 мл. Также набирается венозная кровь. В обоих биологических жидкостях определяется уровень креатинина – азотистого вещества, которое образуется из белков – поступивших с пищей, а также получающихся в мышцах. Сравнивая уровень креатинина в крови и моче, определяют очень важный показатель – скорость клубочковой фильтрации (СКФ).
СКФ = (креатинин в плазме*объем собранной мочи)/(креатинин в крови* время, за которое собиралась моча).
СКФ можно вычислять также по формуле Кокрофта-Голта – в случаях, когда креатинин в моче определить невозможно.
Нормы СКФ в среднем – это 100-130 мл/мин. Но также есть и более точная таблица:
| Возраст | Женщины | Мужчины |
| 51-60 лет | 64-116 | 68-126 |
| 61-70 лет | 58-110 | 61-120 |
| Старше 71 года | 52-105 | 55-113 |
Если показатель, определенный у Вашего родственника:
- 30-50 мл/мин, то это – компенсированная почечная недостаточность;
- 16-30 мл/мин – недостаточность субкомпенсированная;
- 15 мл/минуту и меньше – декомпенсированная почечная недостаточность.
Лечение почечной недостаточности у пожилых
Терапия острой почечной недостаточности у пожилых очень кропотлива. Она состоит из нескольких пунктов.
Устранение провоцирующего фактора
Начинается она с того, что проводится устранение фактора, который вызвал это состояние:
- восполняется потерянный объем жидкости (расчет идет по миллилитрам разных растворов – в зависимости от электролитного состава крови);
- лечение инфекционного заболевания;
- введение антибиотиков – если имеется гнойное воспаление (в том числе почек);
- консолидация перелома;
- решение тактики удаления почечных камней – экстренная операция или выведение мочи пункцией почек с последующей предоперационной подготовкой;
- для увеличения объема мочи могут назначаться мочегонные препараты: «Верошпирон», «Урегит», их сочетание с небольшими количествами «Фуросемида».
Тут важно отметить, что дозировка препаратов, использующихся для лечения острой почечной недостаточности, должна быть уменьшена – в соответствии с СКФ. Какой она должна быть – вполовину или в четверть меньше – указано для каждого препарата в его инструкции.
Гемодиализ
Если почечная недостаточность (острая или хроническая) имеет ренальный характер, при этом имеет место хотя бы один из указанных параметров:
- калий – выше 6 ммоль/л;
- мочи – менее 700 мл/сутки, несмотря на мочегонные;
- СКФ – 10 мл/мин или ниже;
- креатинин крови 400 мкмоль/л при острой недостаточности или выше 700 мкмоль/л – при хронической;
- ухудшается состояние сознания до прекомы;
- жидкость имеется во всех полостях организма,
нужен гемодиализ – очистка крови на аппарате искусственной почки. При острой недостаточности его проводят экстренно и могут повторять сеансы даже каждые сутки. При хронической почечной недостаточности человек должен соблюдать режим и диету, чтобы не позволять заболеванию прогрессировать.
Суть гемодиализа – в обмене веществами между кровью и жидкостью – через специальную полупроницаемую мембрану. То есть кровь поступает в аппарат из вены, и соприкасается с целлюлозной или синтетической мембраной, в которой есть очень мелкие поры. По другую сторону мембраны – диализат (раствор), который приготовлен индивидуально. Смысл в том, что через полупроницаемую мембрану растворенные вещества переходят из жидкости с большей их концентрацией в жидкость, где их концентрация меньше.
Длительность гемодиализа – 3-4 часа.
Острый (экстренный) гемодиализ обязательно проводится в клинике. Но если:
- почечная недостаточность приобрела хронический характер;
- в стационаре на гемодиализ записана очередь из большого количества людей,
- или вы боитесь гепатита C, который можно получить при этой процедуре, даже несмотря на то, что фильтры покупаются индивидуально,
есть такая альтернатива – проводить диализ в домашних условиях. Для этого фирмами Nxstage Medical’s Portable и Aksys LTD’ выпущены специальные портативные аппараты. Они не очищают кровь так надолго, как стационарные системы – придется выполнять процедуру ежедневно, но все же это выход.
Перитонеальный диализ
Это – альтернатива гемодиализу. Он может проводиться в реанимации той больницы, где нет отделения искусственной почки. Для этого в брюшной полости делается 2 отверстия, через которые вводятся трубки. Через одну вводится диализирующий раствор, потом обе трубки перекрываются, чтобы раствор успел обменяться электролитами и очистился от азотистых шлаков. Затем раствор выводится – и процедура повторяется.
Полупроницаемой мембраной служит брюшина (пленка, покрывающая органы брюшной полости). А кровь, которая очищается – находится в сосудах брюшины.
Другие медикаментозные препараты
Кроме того, что в вену (или в качестве питья) вводятся растворы, позволяющие привести электролитный обмен к нормальным показателям, что само собой улучшает работу сердца, дополнительно назначаются другие сердечные препараты:
- сердечные гликозиды;
- ингибиторы ангиотензин-превращающего фермента (при повышенном давлении).
Нужны и другие медикаменты:
- сорбенты;
- слабительные;
- препараты эритропоэтина, которые стимулируют образование эритроцитов в костном мозге;
- препараты кальция – как блокатора калия.
Дозировка препаратов назначается исходя из СКФ.
Диета и режим
При острой почечной недостаточности режим – постельный. При хронической – щадящий: нужно избегать физических нагрузок и переохлаждения.
Диета – следующая:
- ограничение белка – при хронической недостаточности, полное его исключение – при острой. Белки – это мясо и яйца, но не рыба и не молочные продукты;
- углеводы – это мучные изделия, каши, картофельное пюре. Сладкое исключается;
- жиры – только растительные (масла). Сливочное масло и жиры исключаются;
- объем употребляемой жидкости – объем суточной мочи+300-500 мл;
- соль ограничивается до 5 г/сутки.
Подобная диета соблюдается не все время, а периодически. Длительность такого строго пищевого режима устанавливается врачом.
Профилактика почечной недостаточности
Для того, чтобы пожилой человек мог сохранить качество жизни как можно дольше и избежать быстрой гибели почечной ткани, нужно:
- пить минимум 1,5 л жидкости в сутки;
- контролировать свое давление, удерживая его на уровне не выше 139/89 мм рт.ст.;
- контролировать уровень сахара;
- вовремя лечить гнойно-воспалительные заболевания, так как они предрасполагают к развитию амилоидоза.

ПН – тяжелое заболевание мочевыделительной системы, связанное со снижением или полным отсутствием ее функциональной активности. Симптомы почечной недостаточности у женщин зависят от вида патологии или стадии, на которой находится заболевание. Следствием заболевания является нарушение водно-электролитного баланса, отравление организма продуктами обмена веществ. При отсутствии адекватного лечения итогом становится летальный исход.
Особенности почечной недостаточности у женщин
Патология, согласно статистике, чаще встречается у женщин, а не у мужчин. Данная закономерность полностью объясняется анатомическими особенностями мочеполовой системы.
Уретра у представительниц женского пола больше по диаметру и меньше в длину, именно она является входными воротами для патогенной микрофлоры. Дальнейшее распространение инфекции происходит по восходящему пути, то есть от мочеиспускательного канала через мочевой пузырь и мочеточники. Именно активное инфекционное воспаление, дальнейшее разрастание соединительной ткани приводит к нарушению работы почек.
Виды и стадии почечной недостаточности у женщин
Выделяют две основные формы заболевания: острую и хроническую. Каждый тип проходит несколько стадий, отличающихся по клинической картине и диагностическим данным.
При острой почечной недостаточности (ОПН) выделяют четыре периода:
- начальный;
- олигоанурический;
- полиурический;
- период выздоровления.
Хроническая почечная недостаточность или ХПН состоит также из четырех стадий:

- начальной или латентной;
- компенсированной;
- интермиттирующей;
- терминальной.
Причины возникновения ПН у женщин
В этиологии данного заболевания стоит выделять два основных момента: причины, из-за которых непосредственно сформировалась недостаточность и факторы риска, определяющие предрасположенность той или иной женщины к развитию патологии, но не вызывают ее.
К причинам возникновения относят следующее:

- поражение чашечно-лоханочной системы бактериями или вирусами (золотистый стафилококк, палочка Коха или туберкулезная микобактерия, вирус гриппа и другие);
- активный аутоиммунный процесс – неадекватная работа иммунной системы, при которой вырабатываются антитела к собственным здоровым клеткам;
- активный рост доброкачественной или злокачественной опухоли, сдавливающей окружающие ткани;
- нарушение кровоснабжения почки при тромбоэмболии артерий, их спазме, атеросклеротическом процессе или постепенном склерозировании;
- удаление почки, после чего не был восстановлен адекватный процесс фильтрации крови в парном органе;
- перенесенное хирургическое вмешательство, тяжело протекающий послеоперационный период;
- беременность;
- мочекаменная болезнь.
Факторы риска включают в себя:

- неправильное питание, чрезмерное употребление белковой пищи, продуктов, снабженных красителями и консервантами;
- малоподвижный образ жизни, пассивность;
- наличие вредных привычек: злоупотребление алкогольных напитков, табакокурение, наркомания;
- наследственная предрасположенность;
- пожилой возраст: от пятидесяти лет и старше;
- ожирение;
- сахарный диабет, приводящий к всевозможным метаболическим расстройствам;
- длительный прием лекарств, оказывающих токсичное влияние на орган;
- врожденные аномалия развития почек и мочевыделительной системы в целом.
Симптомы ОПН
Признаки почечной недостаточности у женщин напрямую зависят от течения патологии и фазы развития. Начальный период ОПН имеет острое начало, характеризуется:

- выраженной болью в области поясницы;
- снижением диуреза;
- тошнотой;
- рвотой;
- слабостью;
- головокружением;
- реже – заторможенностью пациентки и нарушением сознания.
В органах сердечно-сосудистой системы также происходят некоторые изменения:
- увеличивается частота сердечных сокращений;
- постепенно повышается артериальное давление;
- появляется систолический шум при аускультации сердца;
- определяется приглушенность первого и второго тона;
- формируется нарушение сердечного ритма.
При олигоанурической фазе отмечается:

- снижение диуреза вплоть до анурии;
- нарастание признаков интоксикации;
- изменение цвета мочи на розовый или красный оттенок.
При адекватном лечении в конце этой фазы наступает некоторое улучшение самочувствия пациентки.
В полиурический период постепенно восстанавливается диурез, лабораторные показатели приходят в норму. Клинические проявления по большей степени включают:
- слабость;
- вялость;
- артериальную гипертензию при частоте сердечных сокращений 60–80 ударов минуту.
Период выздоровления говорит сам за себя, организм полностью восстанавливается, работа мочевыделительной системы сохранена.
При беременности

Во время вынашивания плода у некоторых женщин развивается синдром почечной недостаточности за счет передавливания мочеточников или питающих орган сосудов. В таком случае основными симптомами являются:
- резкое снижение объема выделяемой мочи вплоть до полного ее отсутствия;
- артериальная гипертензия;
- протеинурия – появление большого количества белка в моче;
- отечность тканей, преимущественно на нижних конечностях и лице;
- слабость, тошнота, рвота, несвойственная для второго и третьего триместра;
- бледность кожных покровов.
При развитии подобной клинической картины нужно срочно обратиться к врачу, который будет решать вопрос о госпитализации в урологическое отделение.
Признаки хронической почечной недостаточности

По сравнению с ОПН данный тип заболевания развивается медленно, вследствие различных патологий, например, вялотекущего воспаления паренхимы.
При латентной стадии хронической почечной недостаточности симптомы у женщин практически отсутствуют, в редких случаях может постепенно усиливаться утомляемость при обычных физических или умственных нагрузках, появляется сухость во рту. Изменения в анализах крови и мочи незначительны.
В компенсированную стадию организм активирует компенсаторные механизмы, которые увеличивают работу почечного аппарата. За счет этого объем выделяемой мочи повышается до 2,5–3 литров. Вместе с ней происходит потеря белка, микроэлементов, что отрицательно сказывается на водно-электролитном балансе и метаболизме в клетках.
При интермиттирующей фазе происходят следующие изменения:
- появляется олигурия или анурия;
- показатели крови и мочи резко отличаются от нормальных значений;
- нарастает интоксикация организма.
Жалобы в большей степени включают:
- головокружение;
- слабость;
- тошноту;
- рвоту;
- сонливость;
- нарушение сознания вплоть до ступора и сопора;
- тахикардию;
- повышенную потливость;
- бледность кожных покровов;
- резкое увеличение показателей артериального давления.
При терминальной стадии:
- формируется интоксикационная энцефалопатия и другие структурные нарушения нервной системы;
- отмечаются психические расстройства в виде апатии, мутизма (молчаливости);
- наблюдается полное отсутствие аппетита;
- со стороны органов желудочно-кишечного тракта: понос, срыгивание пищи, рвота, метеоризм;
- моча не выделяется.
Эндокринная, сердечно-сосудистая система функционирует неадекватно. Патологический процесс заканчивается летальным исходом.
В обязательном порядке начинается с опроса больной, сбора анамнеза заболевания и жизни, общего осмотра, после чего врач решает, какое исследование выписать. Для подтверждения наличия почечной недостаточности у женщины нужно сдать анализы и пройти инструментальное обследование.
Среди лабораторных методов наибольшей значимостью обладает общий, биохимический анализ крови, общий анализ мочи. К маркерам данного заболевания относятся:
- протеинурия – наличие белка в моче, в частности, альбуминов;
- изменение осадка урины – определяются фрагменты эритроцитов, лейкоцитов;
- нарушение водно-электролитного баланса, снижение количества тех или иных микроэлементов в крови.
В биохимическом анализе отмечается увеличение концентрации креатинина, мочевины и снижение скорости клубочковой фильтрации СКФ.
С целью визуализации пораженного органа врач отправляет пациентку на УЗИ почек и рентгенографию с контрастированием. В ходе обследования можно определить:
- наличие опухоли, камней;
- изменение контура органа за счет разрастания соединительной ткани, сморщивания почки при инфекционном процессе;
- структурное нарушение чашечно-лоханочной системы;
- закупорку мочеточника;
- снижение кровоснабжения тканей по тем или иным причинам.
Осложнения
Осложнения почечной недостаточности стоит разделить в зависимости от формы заболевания. При ОПН при отсутствии адекватной медицинской помощи наблюдаются следующие последствия:
- угнетение иммунного ответа с дальнейшим развитием сепсиса и инфекционно-токсического шока;
- отек легких;
- нарушение ритма сердца;
- перикардит;
- злокачественная гипертоническая болезнь;
- уремический гастроэнтероколит;
- периферическая или центральная полинейропатия.
При ХПН осложнения выражены на третьей и четвертой стадии развития. Часто формируются:
- тромбоцитопения;
- уремический пневмонит;
- миокардит или перикардит;
- застойная сердечная недостаточность;
- энцефалопатия с последующими неврологическими и психическими нарушениями;
- остеомаляция;
- сепсис и инфекционно-токсический шок.
Лечение
Терапия базируется на двух основных моментах: диете и приеме специализированных медикаментов. Стоит помнить, что лечение подбирается в индивидуальном порядке врачом с учетом возраста женщины и тяжести заболевания. Использование народных методов запрещено, если лечить почечную недостаточность одними травами, можно добиться лишь развитие осложнений, которые были описаны чуть выше.
Диета
Диета подразумевает сбалансированное питание, употребление пищи с низким содержанием белка и поваренной соли. Под контроль берется количество жидкости, которая попала в организм больной за сутки. Цель, которую преследует доктор в данном случае – снизить показатели артериального давления и уменьшить нагрузку на почечные клубочки.
Набор рекомендуемых продуктов может изменяться в зависимости от того, какой микроэлемент необходимо восполнять в организме. Например, при снижении уровня калия рацион должен в большем объеме содержать сухофрукты, орехи, а при дефиците магния стоит сделать акцент на свежих овощах, фруктах, злаковых культурах.
Медикаментозное
Что касается препаратов, то на первый план часто выходит инфузионная терапия – внутривенное введение растворов микроэлементов, глюкозы для восстановления водно-электролитного баланса. Дополнительно в редких случаях врач рекомендует таблетки для перорального применения с комплексом витаминов и минералов.
Для купирования артериальной гипертензии назначают две основные группы лекарственных средств: сартаны (блокаторы ангиотензиновых рецепторов) и ингибиторы ангиотензин-превращающего фермента (ингибиторы АПФ). Лечение аритмий подбирается кардиологом в зависимости от типа нарушения.
При распространенных отеках, анурии для восстановления суточного диуреза пейте диуретики – мочегонные препараты. В клинической практике чаще всего назначают петлевые и калийсберегающие медикаменты.
Реабилитационный период после ОПН обычно занимает шесть месяцев или год. В течение этого времени женщина должна находиться на диспансерном учете. Хроническая форма заболевания подразумевает постоянный контроль самочувствия больной, но полного выздоровления путем амбулаторного или стационарного лечения добиться не получится.
Лечение острой формы
Протекать почечная недостаточность может в острой или хронической форме. При этом, признаки заболевания зависят от степени тяжести (стадии) патологического процесса. Время перехода острой формы в хроническую обусловлено общим состоянием здоровья женщины и возможностями организма сопротивляться инфекционному влиянию.
Острая почечная недостаточность (ОПН) развивается при внезапном интоксикационном поражении структурных тканей почек. Это может быть следствием:
- различных опухолевых процессов в самом органе и в надпочечниковых железах;
- туберкулезного поражения почек;
- глубоких кожных термических повреждений;
- радиоактивного влияния и определенных лекарственных средств;
- массивных геморрагических процессов;
- хронического течения заболеваний органов мочевыделения;
- сдавливания почек в результате травм;
- нарушений в системе гемостаза, вызванных оперативным вмешательством;
- врожденных почечных патологий;
- эндокринных заболеваний;
- сложного родового процесса, либо тяжелым течением беременности.
Результат интоксикации проявляется функциональной несостоятельностью почек в процессах выведения и фильтрации, что вызывает ряд патологических нарушений – накапливания в крови вредных веществ:
- мочевины и ее азотсодержащих соединений;
- патогенной микрофлоры;
- повышение в крови уровня креатинина;
- глюкозы.
При таких симптомах почечной недостаточности лечение предусматривает срочную коррекцию измененного состава крови методом гемодиализа – дезинтоксикационной терапией. Промедление может вызвать гипоксию мозга – разрушение клеток головного мозга с очаговыми образованиями размягченных мозговых тканей.
Жизнь человека невозможна без своевременной очистки организма от вредных токсинов, продуктов метаболизма и излишка жидкости. Эти функции возложены на мочевыделительную систему, где на почки ложиться самая большая нагрузка.
Они без перерыва очищают и фильтруют кровь от вредных веществ, выполняя в организме функцию очистных сооружений.
Почечная недостаточность – это когда в результате различного патологического влияния возникает несостоятельность почечных функций.
Заболеванию не характерны половые отличия, но по статистике, симптомы почечной недостаточности у женщин проявляются гораздо чаще.
Само анатомическое отличие женской мочеполовой системы от мужской, является предпосылкой к развитию почечных заболеваний.
Это прежде всего – более короткая и широкая женская уретра, по которой инфекция восходящим путем беспрепятственно проникает в почечные структуры, образовывая в них очаги воспаления.
Обширные воспалительные процессы, поражающие ткани паренхимы (оболочку почек), почечные чашечки и тканевую структуру лоханок, вызывают нарушения в процессах фильтрации урины и ее выведения.
Множественные внешние и внутренние причины развития заболевания определяют проявление своеобразной симптоматики в каждом конкретном случае.
Почечная недостаточность поражает и мужчин, и женщин, протекая в их организмах примерно схожим образом.
Начинаясь с фазы обострения, процесс быстро становится хроническим, который характеризуется высокой концентрацией мочевины и креатинина в крови. Они являются азотистыми продуктами распада протеинов.
Постепенно почки отказывают, а организм пытается выводить данные вещества через нежные слизистые ЖКТ и легкие, которые попросту не приспособлены к подобным нагрузкам.
В результате появляется уремия, отравляющая все клетки.
Количество выделяемой мочи значительно снижается либо мочеиспускание полностью прекращается. Больной пьет мочегонные препараты, но они плохо помогают, у него не проходят отеки.
Снижение почечной функции сопровождается нарушением выработки биологически активных веществ в фильтрующем органе.
Одновременно затрудняется метаболизм глюкозы, кальция и фосфора, ухудшается работоспособность половых желез.
Острая форма
Острая почечная недостаточность (ОПН) у мужчин и женщин обычно формируется бессимптомно и заявляет о себе внезапно. Когда человек узнает о заболевании, поражения почек часто уже необратимы. При этом образуется задержка мочи.
У мужчин такое состояние в большинстве случаев становится одним из проявлений аденомы простаты. Однако этот симптом может также сигнализировать о наличии камней в почках или опухоли мочевого пузыря.
В таком случае у мужчин наблюдаются распирающие боли в нижней части живота, а позывы в туалет становятся сильными и частыми. Если же добавляются боли в спине и лихорадка, скорее всего, развился пиелонефрит.
В период вынашивания ребенка у небольшого количества женщин может наблюдаться передавливание мочеточников или сосудов (они питают органы), что способно привести к развитию синдрома почечной недостаточности.
Основными симптомами при этом выступают следующие явления:
- уменьшение количества выделяемой урины;
- развитие артериальной гипертензии;
- увеличение значения белка в урине до критических значений;
- отеки тканей с максимальной локацией в области лица и нижних конечностях;
- ухудшение общего самочувствия с проявлением слабости, тошноты, рвоты, которые несвойственны для 2 и 3 триместра;
- бледность кожи.
Подобные клинические симптомы являются поводом срочного обращения за помощью к врачу с последующей госпитализацией в урологическое отделение.
При приступах острой почечной недостаточности необходимо провести экстренную госпитализацию больного.
На лечение ОПН влияют такие факторы, как стадия заболевания и причина, вызвавшая недуг. Сначала устраняют этиологический аспект, после проводят восстановление гомеостаза и функции выделения почек.
В зависимости от причин ОПН применяют следующие способы лечения:
- прием антибактериальных препаратов в таблетках или инъекционной форме при наличии инфекции (Цефепим, Цефаклор);
- увеличение потребляемой жидкости (при пониженном объеме циркулирующей крови);
- использование мочегонных препаратов для снижения отечности (Лизакс, Диакарб, Фуросемид);
- применение сердечных препаратов, снижающих артериальное давление при шоке (Атенолол, Лозартан);
- дезинтоксикация организма, промывание желудка при отравлениях.
Главная задача в случае с ХПН – как можно раньше обнаружить заболевание и замедлить процесс атрофии почечных тканей с недопущением изменения функциональности органа.
Применяют следующие процедуры для терапии ХПЧ:
- перитонеальный диализ. Процедура основывается на природной способности собственной брюшины больного к фильтрации, что позволяет очистить кровь от вредных токсинов и элементов обмена веществ. В процессе мероприятия брюшные органы выступают своеобразным фильтром, который избирателен к пропусканию полезных и опасных веществ в организм;
- гемодиализ. Процедура очистки крови при помощи полунепроницаемой пористой мембраны, в качестве которой выступает «искусственная почка». Данный аппарат берет на себя функцию неработающего органа и проводит фильтрацию крови от токсинов, мочевины, избавляет от излишней воды, приводит в норму электролитный баланс, восстанавливает артериальное давление и кислотно-щелочной баланс.
- трансплантация. Замена пораженного органа на почку донора. В качестве последнего выступает родственник или умерший человек. До операции проводят ряд анализов для установления совместимости. Приживаться донорская почка может на протяжении года. Существенным недостатком этого метода является необходимость пациента на протяжении всей жизни принимать лечебные препараты – иммуносупрессантов. Данная группа средств пагубно влияет на иммунную систему, что в последствие повышает риск присоединения различных инфекционных заболеваний.
Данное заболевание очень опасное и его не стоит оставлять без должного внимания. Трудность заключается в том, что почечная недостаточность на ранних стадиях может протекать скрыто и симптомы у женщин способны не проявляться. В процессе развития недуга внешнее благополучие и хорошее самочувствие постепенно меняется в связи с потерей почкой своих основных функций и сильнейшей интоксикацией организма.
Главная {amp}gt; Заболевания почек {amp}gt;
Почечная недостаточность – тяжелая болезнь мочевыделительной системы, которая характеризуется снижением эффективности работы почечного аппарата. Симптомы почечной недостаточности у женщин отличаются в зависимости от вида патологического отклонения или стадии протекания заболевания.
Если вовремя не была проведена диагностика, и отсутствовало адекватное лечение, в результате нарушения водно-солевого баланса происходит сильная интоксикация организма элементами распада. Это явление может привести к летальному исходу.
Выделяют следующие виды почечной недостаточности у женщин:
- острая. При таком виде заболевания наблюдается непредвиденное ухудшение функции почек, что приводит к ухудшению состава крови из-за нарушения водного баланса организма. Если своевременно принять меры и назначить правильное лечение, наблюдается исчезновение симптомов с полным восстановлением функции почки;
- хроническая. При данной форме имеет место постепенное развитие заболевания, характеризующееся регулярным снижением функции основных единиц почек – нефронов. Используя грамотную терапию, удается улучшить общее состояние пациента, но восстановить поврежденные ткани органа и вернуть полную функциональность системы невозможно.
Внимание! На первичной стадии болезни изменения почти незаметны. Чем больше нефронов гибнет в результате течения заболевания, тем сильнее снижается основная функция почек по выводу продуктов распада, тем интенсивнее нарастает интоксикация.
У женщин симптомы заболевания проявляются гораздо чаще. Связано это с тем, что женский организм обладает большей предрасположенностью к заболеваниям почек в связи с анатомической особенностью строения мочеполовой системы.
Женская уретра, в отличие от мужской, имеет более широкую и короткую форму. Это позволяет патогенным микроорганизмам беспрепятственно попадать в мочевой пузырь с образованием очагов воспаления. Далее через мочевыводящие пути инфекция поднимается к почкам.
Значительные повреждения паренхим, чашечек, лоханки приводят к нарушению процесса фильтрации и выделения. Задержка мочи становится причиной интоксикации клеток и тканей организма. Как видно, и эндогенные, и экзогенные факторы оказывают влияние на формирование болезни.
Симптомы и лечение заболевания зависят от ряда факторов. В числе таковых: формы болезни, причины возникновения и стадии протекания. Признаки почечной недостаточности у женщин напрямую зависят от того, что послужило причиной обострения.
| Наличие инфекции | мигрень, болезненные ощущения в мышцах, лихорадка с ознобом. |
| Кишечное отравление | рвота, жидкий стул, головная боль. |
| Отравления токсичными веществами | мышечные судороги, симптомы желтухи. |
| Шок | снижение артериального давления, редкий пульс, проявление испарин, обморок. |
| Гломерулонефртит | наличие крови в моче, боли в области поясницы. |
В зависимости от стадии протекания заболевания симптомы недуга также существенно изменяются.
| Начальная. | Протекает без значительных проявлений. Основной дискомфорт доставляют симптомы заболевания, ставшего причиной патологии. Начинаются первые изменения тканей почек. |
| Олигурическая. | Уменьшение количества мочевины в связи со снижением функционирования почки. Интоксикация вредными продуктами распада, нарушение водно-ионного состояния со следующими симптомами: снижение количества мочи до 400 мл в сутки, проявление слабости, вялости, ухудшение аппетита, рвотные позывы, мышечные судороги, нарушение работы сердечнососудистой системы с учащенным сердцебиением, аритмией, боли в брюшной полости, нарушение в работе ЖКТ с возникновением язв и кровотечения, возникновение инфекционных заболеваний на фоне снижения иммунной системы. Данная форма считается самой сложной и может длиться от 6 до 12 дней |
| Полиурическая. | Общее самочувствие пациента стабилизируется, происходит увеличение количества мочи до преувеличенного показателя. Это может привести к обезвоживанию организма с присоединением инфекционных заболеваний. |
| Окончательного восстановления. | Полное восстановление функционирования почек. Продолжительность периода может длиться от 5 до 12 месяцев. |
Внимание! Если в результате болезни была повреждена значительная доля почечной ткани, полного восстановления функции органов не происходит.
Симптомы ХПН (хронической почечной недостаточности) очень похожи на признаки острой формы. Отличие заключаются в пролонгированной форме проявления.
| Начальная. | Хроническая недостаточность не проявляется в виде симптомов. Самочувствие человека в норме. Первые признаки начинают появляться, когда 80% тканей почек теряют свою способность к функционированию. Несмотря на это, болезнь хорошо диагностируется даже на самых ранних стадиях |
| Вторая. | Начинают проявляться первые симптомы в виде: вялости, слабости, повышенной утомляемости, частых недомоганий, нарушений функции мочевыделения с образованием большого количества мочи (до 4 л), частых ночных мочеиспусканий, развития обезвоживания, тошноты и рвоты, мышечных спазмов, кожного зуда, ощущения сухости во рту, болей в брюшной области, диареи, кровотечений различной локации вследствие уменьшения свертываемости крови, кожных кровоизлияний, присоединения инфекционных респираторных заболеваний вследствие ослабления общей иммунной системы. |
| Третья. | Состояние больного значительно ухудшается. Наблюдаются: уменьшение количества мочи, что влечет за собой сильнейшую интоксикацию, отечность подкожных тканей, увеличение значения артериального давления, ухудшение зрения, появление запаха аммиака из ротовой полости, снижение аппетита, уменьшение массы тела, окрашивание кожи в желтый цвет, нарушение или прекращение менструального цикла, ломкость сосудов, приступы одышки, частые потери сознания, впадение в кому. |
Внимание! При несвоевременной диагностике, когда болезнь вступила в последнюю фазу, спасти больного может только принудительный гемодиализ.
Симптомы почечной недостаточности у женщин особенно не отличаются от признаков функционального угасания органа у мужчин, детей любого возраста. Существует острая форма и обострения на фоне хронизирующей почечной недостаточности, при этом ХПН встречается в 90% клинических случаев среди больных с нефротическим синдромом любой природы.
Хроническая почечная недостаточность — прогрессирующее, необратимое нарушение выделительной и фильтрационной функции органа. Терминальные стадии ХПН приводят к полному прекращению почечной функции из-за гибели внушительного объема ткани почек.
Симптомы почечной недостаточности у женщин проявляются в зависимости от стадии патологического процесса
Острая форма ПН возникает редко, преимущественно на фоне острых токсических реакций, шока, острой сердечной или печеночной недостаточности, а также при отсутствии заместительной терапии при ХПН.
Симптомы почечной недостаточности у женщин выражаются в постоянной усталости и недомогании на ранней стадии. По мере развития патологического процесса нарушается аппетит, появляются тошнота, рвота, отечность конечностей и лица. Терминальная стадия характеризуется присоединением жизнеугрожающих осложнений из-за артериальной гипертензии.
Почечная недостаточность относится к многофакторным состояниям, когда на функцию почек может повлиять множество внутренних или внешних факторов. Частыми причинами развития органной недостаточности являются:
- воспалительные процессы в почечных структурах (гломерулонефрит, пиелонефрит);
- внутренние кровотечения;
- поликистозная болезнь почек, мультикистоз;
- обезвоживание;
- инфекционно-септические и гнойные заболевания;
- кома, шоковые состояния;
- побочные эффекты от длительной медикаментозной терапии;
- опухоли, злокачественные новообразования;
- травмы;
- алкоголизм.
Немаловажную роль в развитии почечной недостаточности играют травматический и наследственный факторы. Механизм развития ХПН обусловлен нарушением адекватного кровообращения в почечных тканях, из-за чего перекрывается доступ к кислороду, нормальному питанию клеток органа.
Почки быстро истощаются, нарушаются все функции органа. На фоне ХПН в организме накапливаются токсические соединения, происходит интоксикация.
Симптоматические проявления почечной недостаточности условно выделяют в три большие группы: общие, органные и специфические.
Лечение почечной недостаточности включает медикаментозную и заместительную терапию
Если женщина ответственно относится к своему здоровью, то обязательно заметит некоторые отклонения на ранней стадии развития болезни.
Клиницисты выделяют следующий перечень возможных общих симптомов у женщин:
- учащение головных болей;
- недомогание;
- головокружения, шум в ушах;
- побледнение кожи;
- снижение иммунитета, частые простудные заболевания.
Общие признаки могут напоминать течения многих заболеваний на раннем этапе развития, поэтому не зная возможной причины возникновения подобного состояния, рекомендуется пройти плановую диспансеризацию.
Специфические признаки связаны напрямую с почками и мочеполовой системой и характеризуются следующими проявлениями:
- нарушение мочеиспускания, ослабление напора струи;
- уменьшение или увеличение объема мочи (во втором случае резко снижается плотность урины);
- неадекватный диурез — процесс мочевыделения;
- изменение структуры и цвета мочи, появление примесей гноя, хлопьев;
- гематурия — появление крови в моче;
- боли в пояснице или положительная реакция поколачивания, почечная колика (важно отличать от остеохондроза позвоночника).
Важными симптомами почечной недостаточности являются лабораторные показатели крови, мочи. Если нарушение функции почек спровоцировано воспалительным процессом органов нефроурологической системы, то присоединяются характерные инфекции симптомы.
Органные проявления возникают при присоединении осложнений, однако их следует дифференцировать от других самостоятельных заболеваний:
- ощутимые нарушения сердечного ритма;
- тремор кистей рук;
- артериальная гипертензия;
- сухой удушающий кашель;
- желтушность кожных покровов, асцит;
- нарушение психоэмоционального фона.
Частым сопутствующим проявлением ХПН является сердечная недостаточность. Сердце и печень — основные органы-мишени, которые вовлекаются в патологический процесс и одновременно сопровождаются характерной симптоматикой.
Основные признаки и эффективное лечение почечной недостаточности у женщин
Проявление симптомов острой почечной недостаточности обусловлено причинами, вызвавшими ОПН и стадией развития патологического процесса.
- Причины преренального характера (не зависящие от почечных нарушений) вызывают развитие болезни на фоне сердечной недостаточности, шока, либо сердечно-сосудистого коллапса, тяжелых процессов аритмии или значительного снижения поступления крови к почкам (к примеру – при кровопотерях).
- Ренальный фактор (причина кроется в структурных нарушениях самой почки) обусловлен острым некрозом (отмиранием) почечных канальцев, фильтрующих кровь. Что может происходить под воздействием ядовитых веществ, различных суррогатов, лекарств и недостатка поступления в почки крови. Иногда, это может быть следствием острых воспалительных почечных заболеваний.
- Постренальный (обструкционный) фактор вызывает развитие ОПН на фоне снижения сосудистой проходимости (окклюзии), к примеру, острой двусторонней закупорки мочеточников.
Начало болезни (1-я стадия) проявляется сильными мигренями, ознобом, мышечными болями и повышением температуры, если причина обусловлена инфекционным влиянием. Признаки функциональных нарушений ЖКТ в виде тошноты, рвоты и поноса появляются спустя час. Токсическое влияние ядовитых веществ выражено пожелтением кожи, признаками анемии и тремором конечностей.
Развитие заболевания проявляется стремительным нарастанием симптоматики:
- Проявлением спутанности сознания, которое сменяется глубоким обмороком;
- Отмечается повышенное выделение пота (холодным потом покрывается лоб);
- Признаками нитевидной пульсации;
- Характерным проявлением артериальной гипертензии с чередованием снижения ад до критических границ.
В случае инфекционного поражения органов мочевой системы, появляется болевой синдромом в зоне поясницы, проблемы в процессах мочеиспускания и наличие кровавых включений в урине.
Следующая стадия развития (2-я) характеризуется снижением объема выделяемой урины, либо полным прекращением ее выделения. Отмечается потеря сознания и развитие комы. Отечные процессы в подкожной клетчатке значительно увеличивают вес пациентки. Могут отмечаться отеки головного мозга и легочных тканей.
Признаки терминальной стадии ОПН проявляются при неадекватном лечении заболевания, либо полном его отсутствии. Симптоматика выражена:
- Появлением у рта большого количества пенящейся мокроты;
- Проявлением подкожных и внутренних геморрагий;
- Синкопальными состояниями (обмороки);
- Частыми судорогами в икроножных мышцах;
- Нарушениями сердечно-сосудистого характера.
На данном этапе болезни, помочь пациенту уже невозможно.
Лечение хронической формы
По сути, хроническая форма почечной недостаточности – это синдром необратимых нарушений в почечных функциях. Прогрессирует болезнь медленно, клиническая симптоматика не отличается яркой выраженностью, поэтому визит к врачу, как правило, откладывается до лучших времен.
Тем временем, количество активно участвующих в фильтрации нефронов, сокращается с каждым днем. Подключение почками не задействованных в работе нефронов дает лишь временный эффект так, как и они со временем разрушаются. В итоге – конечная стадия хронического процесса выражается сморщиванием почки и полной утратой ее функциональных способностей.
На начальном этапе болезни симптомы могут полностью отсутствовать. Их болезненное проявление отмечается параллельно разрушению почечных нефронов и процессов их деформации
- Нарушение мочевыделения вызывает обезвоживание организма. Объем образования урины увеличивается вдвое положенного. Количество походов в туалет увеличивается ночью. Усугубление патологии снижает частоту мочеиспусканий. Цвет урины становиться почти коричневым, и она дурно пахнет.
- Женщины ослаблены и апатичны, во рту постоянно сухо и чувствуется горечь, они подвержены быстрой утомляемости и бессоннице.
- Нарушения в пищеварительных функциях проявляются признаками интоксикации – изнуряющей тошнотой, частой рвотой, появлением кислой отрыжки и вздутия кишечника, поносов, либо затрудненной дефекацией.
- Появляется постоянное подергивание, дрожание рук.
- Нарушения в процессах свертываемости крови, провоцируют появление геморрагий по всему телу.
- В каловых массах и урине отмечаются кровавые примеси.
Ослабленный иммунный фагоцитоз не способен защитить организм. Отмечаются частые простудные инфекции, обострение хронических патологий (особенно эндокринных), полное прекращение менструации. Без немедленного лечения хронической почечной недостаточности и проведения дезинтоксикационных мер, пациентам грозит смерть.
Лечебная терапия и прогноз
Лечение почечной недостаточности начинается с устранения всех нарушений в почках и восстановления их функциональных свойств. Применение дезинтоксикационных методик способствует очистки крови от вредных токсинов и шлаков, восстановлению нормальных процессов мочеиспускания. Для этого проводятся курсовые сеансы гемодиализа, плазмофереза, гемосорбции.
Дезинтоксикационная терапия проводится в сопровождении препаратов, восстанавливающих баланс обменных процессов в организме. В список препаратов лечения почечной недостаточности включают:
- Лекарственные средства, улучшающие приток и циркуляцию крови в почках. К примеру – «Допамин».
- Мочегонные препараты, способствующие активному выведению продуктов обмена из организма, типа «Гиротиазида», «Тригрима», «Диакарба».
- В случае присоединения бактериальной инфекции, назначается курсовая (до 2-х недель) терапия антибиотиками группы цефалоспаринов – «Амоксиклава», «Клоритромицина» и других средств.
При хронической клинике почечной недостаточности, кроме мер по устранению первопричины болезни, терапия направлена на устранение патологических процессов и укрепление здоровья женщины.
- При признаках анемии, назначаются железосодержащие средства – «Сорбифер» или «Фенюльс».
- Проблему отечности решают при помощи природных диуретиков – сборов пол-полы и медвежьих ушек.
- Кишечные патологии устраняются препаратами группы антацидов, пробиотиков и соблюдением соответствующей диеты.
При прогрессирующей последней стадии болезни, процедуры гемодиализа проводятся постоянно. При невозможности восстановления жизнедеятельности почки, гемодиализ становиться пожизненной процедурой. Альтернатива ему, лишь донорская почка.
В лечении почечной недостаточности большую роль играет диета. Правильное сбалансированное питание способно значительно снизить нагрузки на почку, позволяя ей работать не в полном объеме. При этом, самочувствие женщин может быть вполне нормальным, без особых изменений привычного ритма жизни. Основной принцип формирование диеты заключается:
- Снижение белковой пищи в рационе;
- Высокая калорийность диеты;
- Разгрузочные периоды питания;
- Увеличение в рационе овощных и фруктовых блюд;
- Контроль потребления соли и жидкости.
Прогноз заболевания зависит от первопричины, повлекшей за собой развитие несостоятельности почечных функций, в основном – от тяжести процесса, степени функциональных нарушений в почках, возраста пациентки и развития возможных осложнений. В зависимости от запущенности болезни, при ранней диагностике и адекватной терапии, согласно статистике – полное восстановление почечных функций отмечают у 40 пациенток из 100.
Метки:мочевыделительная система почки
Почечная недостаточность — симптомы и признаки. Лечение острой и хронической почечной недостаточности
Данное патологическое состояние может характеризоваться как серьезное заболевание органа мочеполовой системы, которое приводит к появлению нарушений со стороны кислотно-щелочного, осмотического и водно-солевого гомеостаза. Недуг влияет на все процессы, которые происходят в организме, что в конечном итоге приводит к появлению вторичных повреждений.
Что такое почечная недостаточность
Существует два основных пути течения недуга, итогом которого будет либо полная утрата функций почек, либо ТПН. Почечная недостаточность – это синдром, который вызывает нарушения в процессе работы почек. Болезнь является главной причиной расстройства большинства видов обмена в организме человека, включая азотистый, водный или электролитный. Заболевание имеет две формы развития – это хроническая и острая, а также три стадии тяжести:
- риск;
- повреждение;
- недостаточность.
Причины почечной недостаточности
Исходя из отзывов врачей, основные причины почечной недостаточности у людей затрагивают всего две сферы – высокое кровяное давление и диабет. В некоторых случаях заболевание может возникать из-за наследственности или же быть внезапно спровоцировано неизвестными факторами. Такие пациенты обращаются за помощью в клинику при очень запущенных случаях, когда установить источник и вылечить недуг крайне сложно.
Стадии почечной недостаточности
Хроническая болезнь почек наблюдается у пятисот из миллиона пациентов, проходящих лечение, однако, данная цифра непреклонно растет с каждым годом. Вследствие недуга наблюдается постепенная гибель ткани и утрачивание органом всех своих функций. Медицине известно четыре стадии хронической почечной недостаточности, которые сопровождают течение заболевания:
- Первая стадия протекает практически незаметно, пациент может даже сам не догадываться о развитии болезни. Для латентного периода характерна повышенная физическая утомляемость. Выявить недуг можно лишь при биохимическом исследовании.
- На компенсированной стадии наблюдается увеличение количества мочеиспусканий на фоне общей слабости. Патологический процесс можно обнаружить по результатам анализов крови.
- Для интермиттирующей стадии типично резкое ухудшение в работе почек, которому сопутствует повышение концентрации в крови креатинина и других продуктов азотистого обмена.
- Согласно этиологии, почечная недостаточность на терминальной стадии вызывает необратимые изменения в функционировании всех систем организма. Пациент ощущает постоянную эмоциональную нестабильность, заторможенность или сонливость, ухудшается внешний вид, пропадает аппетит. Последствием последней стадии ХПН является уремия, афтозный стоматит или дистрофия сердечной мышцы.
Острая почечная недостаточность
Обратимый процесс поражения тканей почки известен под названием острая почечная недостаточность. Определить ОПН можно, ссылаясь на симптомы отказа почек у человека, которые выражаются полным или частичным прекращением мочевыделения. Постоянному ухудшению состояния пациента на терминальной стадии сопутствует плохой аппетит, тошнота, рвота и другие болезненные проявления. Причинами возникновения синдрома выступают следующие факторы:
- инфекционные болезни;
- ренальное состояние;
- декомпенсированное нарушение почечной гемодинамики;
- обструкция мочевых путей;
- экзогенные интоксикации;
- острые заболевания почек.
Хроническая почечная недостаточность
Хроническая почечная недостаточность постепенно приводит к полной потере возможности функционирования для данного органа, вызывает сморщивание почки, гибель нефронов и полное замещение ее тканей. Находясь на терминальной стадии недуга, в организме пациента начинается отказ в выделении мочи, что влияет на электролитный состав крови. Поражение почечных клубочков может произойти вследствие целого ряда причин, самыми распространенными из которых являются:
- системная красная волчанка;
- опухоли;
- хронический гломерулонефрит;
- гидронефроз;
- подагра;
- мочекаменная болезнь;
- амилоидохронический пиелонефрит;
- сахарный диабет;
- артериальная гипертензия;
- поликистоз;
- геморрагические васкулиты;
- недоразвитие почек;
- склеродермия;
Почечная недостаточность — симптомы
Для того чтобы выяснить, как лечить почечную недостаточность, для начала стоит изучить основные симптомы ХПН. Поначалу самостоятельно выявить заболевание проблематично, хотя своевременное врачебное вмешательство может обратить развитие опасных патологических процессов, исключая необходимость проведения операций. В основном пациенты жалуются на такие симптомы почечной недостаточности, как сильная отечность, повышенное артериальное давление или болевой синдром.
Первые признаки почечной недостаточности
Синдром нарушений при работе почек имеет поэтапную ступень развития, поэтому для каждой стадии характерны более яркие проявления болезни. Первыми признаками почечной недостаточности принято считать слабость или быструю утомляемость без весомых причин, отказ от пищи, проблемы со сном. Помимо этого, проверить наличие недуга можно исходя из частоты мочеиспускания в ночные часы.
Почечная недостаточность — симптомы у женщин
Нарушения в процессе функционирования почек могут вызывать самые разные проявления в зависимости от того, на какой стадии патологического процесса находится пациент. Симптомы почечной недостаточности у женщин проявляются по-особому, специфическим образом. Первым тревожным сигналом служит эмоциональная нестабильность, вызванная дефицитом в организме вещества прогестерона. На данном фоне активно развивается ряд осложнений, связанных с работой мочеполовой системы.
Почечная недостаточность — симптомы у мужчин
Синдром оказывает воздействие на организм еще на ранних стадиях появления, поэтому, как определить почечную недостаточность и что делать, можно узнать, сопоставив некоторые ключевые факты. Симптомы почечной недостаточности у мужчин практически не отличаются от реакций остальных групп пациентов. На начальных этапах характерно: снижение мочеиспускания, диарея, потеря аппетита, кожный зуд, явно прослеживающиеся признаки расстройства нервной системы.
Почечная недостаточность у детей — симптомы
Проблемы с почками редко касаются маленьких детей, но если вовремя не предпринять меры, то бездействие может послужить причиной смерти. Симптомы почечной недостаточности у детей ничем не отличаются от хода течения заболевания у взрослых пациентов. Помимо общего недомогания, ребенок ощущает тошноту, у него повышается температура, в некоторых случаях обнаруживаются отеки. Такие дети часто ходят в туалет, но количество выделяемой мочи не соответствует норме. Анализы позволяют диагностировать следующую картину:
- камни в почках;
- кашель;
- повышенное количество белка в моче;
- понижение мышечного тонуса;
- тремор;
- кожные покровы приобретают желтый оттенок.
Почечная недостаточность — диагностика
Главным признаком присутствия у пациента тяжелой патологии является не только уменьшение частоты мочеиспускания, но и наличие повышенного количества калия или азотистых соединений в крови. Диагностика почечной недостаточности проводится в несколько этапов, состояние почек оценивают согласно диагнозу по результатам пробы Зимницкого. Основными показателями эффективности лечения является:
- биохимический мониторинг крови;
- УЗИ;
- Биопсия;
- УЗДГ сосудов.
Почечная недостаточность — лечение
Во время терапии проводится устранение главной причины патогенеза с помощью современных медикаментозных средств. Процесс выздоровления включает восполнение недостающего объема крови и нормализацию артериального давления при шоковой реакции у пациента. Лечение почечной недостаточности в период отравления нефротоксинами состоит из промывания кишечника и желудка от токсинов, для этих целей часто применяют:
- плазмаферез;
- нефропротектичное лечение;
- гемодиализ;
- гемоперфузия;
- перитонеальный диализ;
- гемосорбция.
Лечение почечной недостаточности — препараты
Лечение такого серьезного заболевания должно быть подкреплено соответствующим медикаментозным вмешательством, например, препаратами инсулина. Большинство из существующих диуретиков при бесконтрольном приеме могут нанести вред здоровью человека, поэтому использование терапевтических веществ возможно лишь под строгим наблюдением специалиста. Самые эффективные препараты для лечения почечной недостаточности можно выделить в отдельную категорию лекарств:
Почечная недостаточность — лечение народными средствами
Некоторые люди придерживаются натуральных методов терапии, поэтому лечение почечной недостаточности народными средствами допускает использование только даров природы. С помощью целебных растений, фруктов или овощей готовятся специальные отвары, призванные избавить человека от данного недуга. Самыми эффективными народными методами терапии является использование лопуха, гранатового сока и кукурузных рылец. Существуют и другие полезные ингредиенты, чтобы лечиться:
- морская капуста;
- настойка эхинацеи;
- семена укропа;
- лён;
- хвощ полевой.
Почечная недостаточность при беременности
Во время вынашивания ребенка организм беременной матери подвергается дополнительной степени нагрузки, отчего все его системы вынуждены работать в усиленном режиме. Иногда главной причиной появления почечной недостаточности при беременности являются сбои в работе некоторых органов. Данные заболевания ставят под угрозу здоровье женщины и ее будущего ребенка, поэтому роды в таких обстоятельствах невозможны. Исключение составляют только те случаи, когда недуг был оперативно устранен на ранних стадиях диагностики.
Своевременное лечение таких болезней, как хронический пиелонефрит и гломерулонефрит помогут предотвратить дальнейшие осложнения, а регулярное соблюдение рекомендаций врача обеспечит сохранение работоспособности органов мочеполовой системы. Профилактика почечной недостаточности применяется для любой категории пациентов, на какой бы стадии недуга они не находились. Несложные правила, включающие соблюдение диеты, регулировку водно-солевого баланса и применение медикаментозных препаратов помогут предупредить развитие заболевания.
Видео: почечная недостаточность симптомы и лечение
 Почечная недостаточность. Что мешает работе почек
Почечная недостаточность. Что мешает работе почек
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента. Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Понравилась статья? Реклама на сайте
Почечная недостаточность – тяжелая болезнь мочевыделительной системы, которая характеризуется снижением эффективности работы почечного аппарата. Симптомы почечной недостаточности у женщин отличаются в зависимости от вида патологического отклонения или стадии протекания заболевания.
Если вовремя не была проведена диагностика, и отсутствовало адекватное лечение, в результате нарушения водно-солевого баланса происходит сильная интоксикация организма элементами распада. Это явление может привести к летальному исходу.
Разновидности заболевания
Выделяют следующие виды почечной недостаточности у женщин:
- острая. При таком виде заболевания наблюдается непредвиденное ухудшение функции почек, что приводит к ухудшению состава крови из-за нарушения водного баланса организма. Если своевременно принять меры и назначить правильное лечение, наблюдается исчезновение симптомов с полным восстановлением функции почки;
- хроническая. При данной форме имеет место постепенное развитие заболевания, характеризующееся регулярным снижением функции основных единиц почек – нефронов. Используя грамотную терапию, удается улучшить общее состояние пациента, но восстановить поврежденные ткани органа и вернуть полную функциональность системы невозможно.
Внимание! На первичной стадии болезни изменения почти незаметны. Чем больше нефронов гибнет в результате течения заболевания, тем сильнее снижается основная функция почек по выводу продуктов распада, тем интенсивнее нарастает интоксикация.
Особенности
У женщин симптомы заболевания проявляются гораздо чаще. Связано это с тем, что женский организм обладает большей предрасположенностью к заболеваниям почек в связи с анатомической особенностью строения мочеполовой системы.

Женская уретра, в отличие от мужской, имеет более широкую и короткую форму. Это позволяет патогенным микроорганизмам беспрепятственно попадать в мочевой пузырь с образованием очагов воспаления. Далее через мочевыводящие пути инфекция поднимается к почкам.
Значительные повреждения паренхим, чашечек, лоханки приводят к нарушению процесса фильтрации и выделения. Задержка мочи становится причиной интоксикации клеток и тканей организма. Как видно, и эндогенные, и экзогенные факторы оказывают влияние на формирование болезни.
Симптомы острой формы
Симптомы и лечение заболевания зависят от ряда факторов. В числе таковых: формы болезни, причины возникновения и стадии протекания. Признаки почечной недостаточности у женщин напрямую зависят от того, что послужило причиной обострения.
| Первопричина | Симптоматика |
|---|---|
| Наличие инфекции | мигрень, болезненные ощущения в мышцах, лихорадка с ознобом. |
| Кишечное отравление | рвота, жидкий стул, головная боль. |
| Отравления токсичными веществами | мышечные судороги, симптомы желтухи. |
| Шок | снижение артериального давления, редкий пульс, проявление испарин, обморок. |
| Гломерулонефртит | наличие крови в моче, боли в области поясницы. |
В зависимости от стадии протекания заболевания симптомы недуга также существенно изменяются.
| Стадия | Симптоматика |
|---|---|
| Начальная. | Протекает без значительных проявлений. Основной дискомфорт доставляют симптомы заболевания, ставшего причиной патологии. Начинаются первые изменения тканей почек. |
| Олигурическая. | Уменьшение количества мочевины в связи со снижением функционирования почки. Интоксикация вредными продуктами распада, нарушение водно-ионного состояния со следующими симптомами: снижение количества мочи до 400 мл в сутки, проявление слабости, вялости, ухудшение аппетита, рвотные позывы, мышечные судороги, нарушение работы сердечнососудистой системы с учащенным сердцебиением, аритмией, боли в брюшной полости, нарушение в работе ЖКТ с возникновением язв и кровотечения, возникновение инфекционных заболеваний на фоне снижения иммунной системы. Данная форма считается самой сложной и может длиться от 6 до 12 дней |
| Полиурическая. | Общее самочувствие пациента стабилизируется, происходит увеличение количества мочи до преувеличенного показателя. Это может привести к обезвоживанию организма с присоединением инфекционных заболеваний. |
| Окончательного восстановления. | Полное восстановление функционирования почек. Продолжительность периода может длиться от 5 до 12 месяцев. |
Внимание! Если в результате болезни была повреждена значительная доля почечной ткани, полного восстановления функции органов не происходит.
Симптомы хронической формы
Симптомы ХПН (хронической почечной недостаточности) очень похожи на признаки острой формы. Отличие заключаются в пролонгированной форме проявления.
| Стадия | Симптоматика |
|---|---|
| Начальная. | Хроническая недостаточность не проявляется в виде симптомов. Самочувствие человека в норме. Первые признаки начинают появляться, когда 80% тканей почек теряют свою способность к функционированию. Несмотря на это, болезнь хорошо диагностируется даже на самых ранних стадиях |
| Вторая. | Начинают проявляться первые симптомы в виде: вялости, слабости, повышенной утомляемости, частых недомоганий, нарушений функции мочевыделения с образованием большого количества мочи (до 4 л), частых ночных мочеиспусканий, развития обезвоживания, тошноты и рвоты, мышечных спазмов, кожного зуда, ощущения сухости во рту, болей в брюшной области, диареи, кровотечений различной локации вследствие уменьшения свертываемости крови, кожных кровоизлияний, присоединения инфекционных респираторных заболеваний вследствие ослабления общей иммунной системы. |
| Третья. | Состояние больного значительно ухудшается. Наблюдаются: уменьшение количества мочи, что влечет за собой сильнейшую интоксикацию, отечность подкожных тканей, увеличение значения артериального давления, ухудшение зрения, появление запаха аммиака из ротовой полости, снижение аппетита, уменьшение массы тела, окрашивание кожи в желтый цвет, нарушение или прекращение менструального цикла, ломкость сосудов, приступы одышки, частые потери сознания, впадение в кому. |
Внимание! При несвоевременной диагностике, когда болезнь вступила в последнюю фазу, спасти больного может только принудительный гемодиализ.
Проявления при беременности
В период вынашивания ребенка у небольшого количества женщин может наблюдаться передавливание мочеточников или сосудов (они питают органы), что способно привести к развитию синдрома почечной недостаточности.

Основными симптомами при этом выступают следующие явления:
- уменьшение количества выделяемой урины;
- развитие артериальной гипертензии;
- увеличение значения белка в урине до критических значений;
- отеки тканей с максимальной локацией в области лица и нижних конечностях;
- ухудшение общего самочувствия с проявлением слабости, тошноты, рвоты, которые несвойственны для 2 и 3 триместра;
- бледность кожи.
Подобные клинические симптомы являются поводом срочного обращения за помощью к врачу с последующей госпитализацией в урологическое отделение.
Диагностика
При диагностике ОПН важным моментом является определение причины развития недуга. Для выявления правильного антидота, который необходимо ввести пациенту, нужно знать конкретный вид микроорганизмов или ядов, приведших к гибели нефронов. Это определяют посредством бактериологического исследования мочи. На следующем этапе можно определить чувствительность вредоносного микроорганизма к антибиотикам.
Рассмотрим ряд параметров, которые позволяют выяснить различные виды лабораторных исследований:
| Лабораторное исследование | Определяемый параметр |
|---|---|
| Общий анализ крови. | сниженное содержание гемоглобина, увеличенное количество лейкоцитов, что свидетельствует о наличии воспалительного процесса, вероятность развития внутреннего кровотечения. |
| Биохимия крови. | увеличение количества продуктов распада, уменьшение свертываемости крови, снижение белковых включений, повышение значения холестерина. |
| Анализ мочи. | наличие белка в урине, развитие гематурия, обнаружение цилиндурия. |
Помимо лабораторных исследований, широкое распространение получили инструментальные методы определения развития патологических процессов:
- УЗИ внутренних органов. Исследование способно оценить кровоток в почках, а также запущенность стадии почечной недостаточности и величину нарушения функции органа;
- ЭКГ. Определяет наличие нарушений сердечного ритма и проводимости;
- Биопсия тканей почек. Данный метод наиболее точно позволяет определить диагноз, величину поражения внутренних органов, а также составить прогноз дальнейшего течения болезни;
- Рентгенография. Самый первый способ, который стоит применять для определения развития заболевания на ранних стадиях.
При приступах острой почечной недостаточности необходимо провести экстренную госпитализацию больного.
На лечение ОПН влияют такие факторы, как стадия заболевания и причина, вызвавшая недуг. Сначала устраняют этиологический аспект, после проводят восстановление гомеостаза и функции выделения почек.
В зависимости от причин ОПН применяют следующие способы лечения:
- прием антибактериальных препаратов в таблетках или инъекционной форме при наличии инфекции (Цефепим, Цефаклор);
- увеличение потребляемой жидкости (при пониженном объеме циркулирующей крови);
- использование мочегонных препаратов для снижения отечности (Лизакс, Диакарб, Фуросемид);
- применение сердечных препаратов, снижающих артериальное давление при шоке (Атенолол, Лозартан);
- дезинтоксикация организма, промывание желудка при отравлениях.
Главная задача в случае с ХПН – как можно раньше обнаружить заболевание и замедлить процесс атрофии почечных тканей с недопущением изменения функциональности органа.
Применяют следующие процедуры для терапии ХПЧ:

- перитонеальный диализ. Процедура основывается на природной способности собственной брюшины больного к фильтрации, что позволяет очистить кровь от вредных токсинов и элементов обмена веществ. В процессе мероприятия брюшные органы выступают своеобразным фильтром, который избирателен к пропусканию полезных и опасных веществ в организм;
- гемодиализ. Процедура очистки крови при помощи полунепроницаемой пористой мембраны, в качестве которой выступает «искусственная почка». Данный аппарат берет на себя функцию неработающего органа и проводит фильтрацию крови от токсинов, мочевины, избавляет от излишней воды, приводит в норму электролитный баланс, восстанавливает артериальное давление и кислотно-щелочной баланс.
- трансплантация. Замена пораженного органа на почку донора. В качестве последнего выступает родственник или умерший человек. До операции проводят ряд анализов для установления совместимости. Приживаться донорская почка может на протяжении года. Существенным недостатком этого метода является необходимость пациента на протяжении всей жизни принимать лечебные препараты – иммуносупрессантов. Данная группа средств пагубно влияет на иммунную систему, что в последствие повышает риск присоединения различных инфекционных заболеваний.
Внимание! Важным элементом терапии является назначение специальной безбелковой диеты, которая помогает снизить количество вредных продуктов распада обменных процессов.
Данное заболевание очень опасное и его не стоит оставлять без должного внимания. Трудность заключается в том, что почечная недостаточность на ранних стадиях может протекать скрыто и симптомы у женщин способны не проявляться. В процессе развития недуга внешнее благополучие и хорошее самочувствие постепенно меняется в связи с потерей почкой своих основных функций и сильнейшей интоксикацией организма. Поэтому очень важно при любых сбоях в функционировании мочевыводящей системы обращаться за помощью к специалисту. При выявлении заболевания на раннем этапе можно излечить недуг консервативными методами и полностью восстановить функцию почек.
Почечная недостаточность у пожилых
- Содержание
Почечная недостаточность у пожилых
Почки – это важный орган у человека.
Они отвечают за выделительную, эндокринную и обменную работу всего организма.
Но с возрастом наблюдается нарушения этих функций, происходят изменения в почках, замедляется фильтрация, обмен веществ, снижается кровоток.
Мы сталкиваемся с проблемой, которая называется почечная недостаточность.
По каким же причинам появляется такое явление и как с ним бороться и возможно ли? Такие вопросы мы осветим в нашей статье.
Возрастные изменения в организме
В основном, если человек не страдал хроническими заболеваниями почек в раннем возрасте, отклонений до старческого возраста может и не возникнуть, но все начинается уже после 40 лет.
С возрастом иммунная система может давать сбои и тогда бактериям и инфекциям очень легко проникнуть внутрь организма и осесть в почках.
Главной задачей стариков не допустить этого и вовремя посещать медицинские учреждения с целью отслеживания состояния здоровья.
Почки – это фильтр, который очищает организм от токсинов, очищает лимфу крови, выводит всю не нужную жидкость.
Во время старения количество нефронов, которые отвечают за ту саму фильтрацию, сокращается, сами органы уменьшаются в размерах, отчего почечная ткань также сокращается.
Стадии развития почечной недостаточности
Кроме этого происходят возрастные изменения в кровеносных сосудах. Они становятся менее эластичными, что приводит к нарушению оттока крови по ним.
По мере старения организма снижается клубочковая очистка, то есть фильтрация. С каждыми 10 прожитыми годами ее скорость сокращается на 8%, это сказывается на кровотоке.
Также с годами происходит дисбаланс между глюкозой и кислотами в почках, наблюдается увеличение кислотности, такое явление называется ацидозом.
Пожилые люди должны всегда помнить про изменения в своем организме и тщательно следить за своим здоровьем, соблюдать специальные диеты, гимнастику и ряд других врачебных рекомендаций. Подвижный образ жизни поможет отфильтровывать воду из организма и не допустит его застоя в почках.
Причины возникновения почечной недостаточности
Часто причинами возникновения подобного недуга у пожилых являются физиологические отклонения хронического характера.
Например, значительно почечная недостаточность может развиться при сахарном диабете, или при перенесших инфекционных заболеваниях.
Этими заболеваниями могут быть:
- камни;
- пиелонефрит;
- воспалительные процессы мочевой системы;
- аденома простаты;
- туберкулез почек;
- цистит;
- перепады артериального давления;
- опухолевые образования;
- энурез;
- отложения солей мочевой кислоты, то есть подагра и др.
Еще одной причиной возникновения недостаточности в почках у стариков является нарушения сердечно-сосудистой системы, так как происходит сбой всего кровообращения.
Поэтому в престарелом возрасте врачи советуют особенно строго следить за малейшими отклонениями в организме, так как симптоматика возрастной почечной недостаточности очень слаба и ее тяжело распознать. Иногда она может протекать и бессимптомно.
Симптомы заболевания
Все бы ничего, если болезнь протекает без особых признаков, но со временем недуг может прогрессировать, и тогда появляются неприятные симптомы, которые не дают жить спокойно всем пожилым людям.
К основным признакам, по которым можно определить наличие почечной недостаточности относятся:
- Частое мочеиспускание, причем преимущественно в ночное время. Урина выделяется не, как обычно, цельной струей, а по несколько капель при сильных позывах.
- Наблюдается повышенная утомляемость.
- Пропадает аппетит.
- Моча может не отходить полностью, поэтому часто наблюдаются отеки конечностей или лица.
- Головокружение, сухость во рту.
- Тошнота.
Такие наблюдения можно обнаружить на ранних стадиях болезни, далее положение только усугубляется.
Гемодиализ при почечной недостаточности
Врачи при осмотре пациента констатируют факты наличия недостаточности, которая определяется более серьезными признаками:
- Масса тела довольно сильно снижена.
- Мышцы атрофированы, а движения конечностей скованы.
- Пациент ведет себя апатично, в его поступках наблюдается вялость.
- Кожа приобретает желтоватый оттенок, а на некоторых участках появляются шелушения, которые постоянно зудятся. Нередко пациент расчесывает эти проблемные очаги, отчего появляются кровянистые болячки.
- От больного источает запах аммиака.
Кроме внешнего проявления болезни происходят сбои во всех жизненно важных системах организма.
- В органах дыхания скапливается большое количество жидкости, которая отчетливо слышна при кашле. Может возникнуть отек легкого.
- Страдает и пищеварительная система. Часто появляется вздутие живота, тошнота, рвота, внутрижелудочные кровотечения, язвенные болезни.
- Опорно-двигательный аппарат поражается остеопорозом, подагрой, так как соли мочевой кислоты не отфильтровываются из организма.
- Появляются боли в сердце, нарушения нервной системы.
При обнаружении какого-либо из признаков необходимо незамедлительно обратиться к врачу, чтобы поставить диагноз и начать лечение.
Диагностика заболевания
Попав на прием к врачу, следует рассказать все жалобы и описать свое состояние.
Только после анализа всех причинно-следственных признаков будет поставлен диагноз.
Кроме этого необходимо пройти обследование и сдать ряд анализов:
- общий анализ крови и мочи;
- сопоставить суточное выделение мочи после определённого количества выпитой жидкости;
- анализ мочи по Нечипоренко и Земницкому;
- биохимический анализ крови;
- ультразвуковой исследование почек и сердца;
- рентген почек;
- исследование глазного дна.
Исследуя все результаты результат будет 100% правильным.
Лечение почечной недостаточности
Комплекс лечения зависит от стадии протекания болезни. Если симптомы не значительные, то врач назначает медикаментозную терапию.
На данном этапе можно совместить курс медикаментов с рецептами народной медицины в домашних условиях. И в случае осложнений может быть назначено оперативное вмешательство.
Основу терапии составляют антибиотики, диуретики и спазмолитики, которые устраняют воспалительный процесс, облегчают состояние пациента, снимают болевые ощущения и усиливают отток мочи.
К таким медикаментам можно отнести:
- Фуросемид;
- Урегит;
- Оксодолин и др.
Если во время заболевания пациент страдает перепадами артериального давления, то врач может прописать таблетки, которые нормализуют его, а именно: Эналаприл, Каптоприл.
Когда симптомы осложнены со стороны пищеварительной системы, могут быть прописаны сторонние препараты для снятия расстройства желудочно-кишечного тракта: Энтеросгель и другие сорбенты.
Фуросемид — для лечения почечной недостаточности
Кроме приема лекарственных препаратов врачи советуют придерживаться диеты, особенно таких продуктов питания, которые провоцируют застой жидкости в организме.
Например, копчености, сладости, соленую и острую пищу. Хорошо будет исключить из рациона те продукты питания, содержание белков и солей в которых повышено. Отличный эффект во время лечения даст лечебная физкультура. Поэтому лечение следует проводить комплексно.
Народные методы
Нередко, пожилые люди прибегают к рецептам народной медицины.
Это не противопоказано, но стоит знать какие травы помогут в данном случае, знать дозировку, поэтому самолечение следует проводить под присмотром лечащего врача.
Самыми распространенными рецептами с применением лекарственных трав, способными улучшить работу почек являются:
- Использование травы эхинацеи, причем всех ее частей. Вам понадобиться 50 г высушенного сырья травы и 1 литр спирта. Смесь настаивать 2 недели в темном прохладном месте. Пить снадобье в течение полу года по 10 капель в день.
- Мелисса, календула и мята также смягчат недуг. Сбор взять в равных количествах, сделать отвар, принимать настоянную жидкость по пол стакана однократно за день.
Это всего лишь несколько рецептов, которые пользуются популярностью при лечении данного недуга.
Настойка эхинацеи — для лечения хронической почечной недостаточности
Но многие употребляют и другие лекарственные настои, и отвары, которые готовятся с использованием:
- корень лопуха;
- плоды шиповника;
- семена укропа;
- ягоды облепихи;
- плоды можжевельника;
- семена льна и др.
Отвары и настои, приготовленные на основе этих ингредиентов, не только облегчат состояние больного, но и улучшат иммунитет, восполнят витамины в организме, улучшать работу всех органов жизнедеятельности человека.
Важно!
Использование рецептов народной медицины должно быть под строгим контролем лечащего врача, так как некоторые травы могут подойти не каждому, в результате чего могут возникнуть необратимые побочные эффекты.
Заключение
Понимание того, что молодость не вернуть, приходит с возрастом, когда начинают появляться проблемы со здоровьем.
Организм меняется только в худшую сторону, а у довольно пожилых людей и вовсе. Появляются старческие болячки, к ним можно отнести и почечную недостаточность.
Если вы обнаружили у себя или своих близких симптомы, которые мы осветили ранее, то недуг имеется, а значит поход к врачу неизбежен.
И только правильное выполнение всех рекомендаций медиков ведет к продлению жизни на долгие годы.
Нарушения работы почек у пожилых людей

Благодаря достижениям в медицине во всем мире, в том числе и в Латвии, люди живут дольше, поэтому в мире все больше сениоров, т. е. людей старше 65 лет. В сфере лечения заболеваний почек 50% пациентов, посещающих нефролога, – это пожилые люди.
Как стареют почки?
«Нормальное» старение почек начинается примерно в возрасте 40–45 лет, когда в почечной ткани и стенках мелких сосудов усиленно образуется соединительная ткань, развивается склероз почечных клубочков и атрофия клеток почечных канальцев. Меняется как внешний вид почек, так и их функциональная способность:
- во время обследования методами ультразвука или компьютерной томографии наблюдается уменьшение размера почек и часто констатируются кисты в почках, количество и размер которых с годами увеличивается;
- почки хуже выполняют свои главные функции – выводят из организма конечные продукты обмена веществ и лишнюю жидкость, регулируют обмен различных солей (например, калия и натрия) и гормонов в организме.
Снижение функциональной способности почек показывает особенный показатель – скорость клубочковой фильтрации (СКФ). Начиная с возраста 40 лет, каждый год СКФ снижается примерно на 0,75–1,0 мл/мин (см. рис. 1).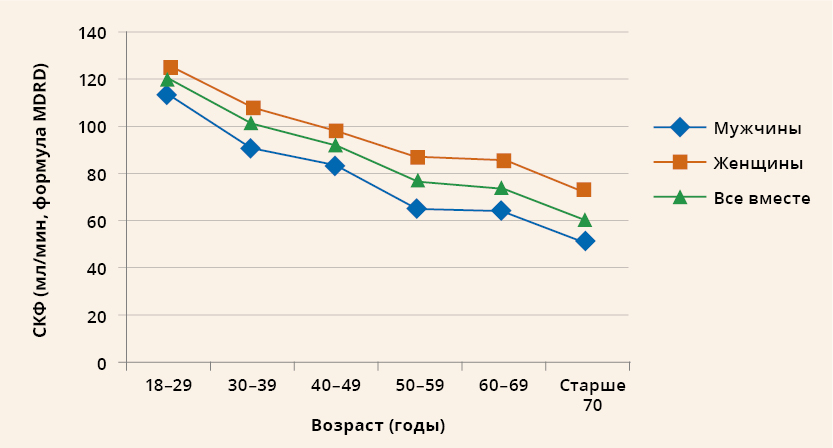
Когда почки просто стареют, а когда – больны?
Происходят ли в почках нормальные процессы старения или же появилась какая-то серьезная болезнь и настала почечная недостаточность, можно определить несколькими способами.
Самый важный критерий оценки поражения почек – это почечная функция. О сниженной почечной функции говорят, когда СКФ меньше 60 мл/мин.
Вместе с СКФ нужно оценить и другие признаки, свидетельствующие о поражении почек. Главный признак – это белок в моче. Исследования показали, что даже небольшое количество белка в моче, или микроальбуминурия, указывает на серьезное поражение почек. Поэтому пожилым людям с подозрением на почечную недостаточность нужно определить и СКФ, и количество белка в моче.
Нужно учитывать и другие признаки, указывающие на поражение почек, например изменения в анализе мочи (эритроциты, лейкоциты и другие клетки), повышенное кровяное давление, отеки ног или лица. Также на почечную болезнь могут указывать изменения, найденные при помощи разных методов визуальной диагностики, например кисты или камни в почках, сужения мочеточников и т. д.
Каждый пожилой человек должен определить свой показатель СКФ. Углубленное обследование с определением количества белка в моче и с использованием других методов лабораторной и визуальной диагностики нужно проводить, если СКФ ниже 60 мл/мин и/или есть клинические факторы риска развития ХБП (см. таблицу 1).
Таблица 1. Факторы риска развития хронической почечной болезни (ХБП)
Сахарный диабет
Высокое кровяное давление
Обнаруженный ранее белок в моче
Обнаруженные ранее заболевания почек
Ранее известные эпизоды острой почечной недостаточности
Ожирение
Ранее известные сердечно-сосудистые заболевания
Курение
Высокое содержание белка в еде
Употребление медикаментов и веществ, вредных для почек
Наблюдение пожилых пациентов с ХБП
Если у сениора найдена ХБП, ему необходимо долгосрочное наблюдение. В наблюдении пациента должен участвовать и семейный врач, и нефролог, и другие специалисты.
На 1–3-й стадии ХБП главные мероприятия – это регулярный контроль функции почек и некоторых других анализов (анализ мочи, гемоглобин, калий, натрий, мочевая кислота, кальций, фосфор и др.) и лечение главного заболевания-причины ХБП (например, строгий контроль уровня глюкозы для пациента с сахарным диабетом; коррекция оптимального артериального кровяного давления, особенно для пациентов, у которых уже был найден белок в моче, лечение обострений мочеполовых инфекций и др.).
- Если ХБП все же прогрессирует и СКФ опускается ниже 45 мл/ мин, обычно из-за почечной недостаточности добавляются нарушения работы других органов, например малокровие, связанные с ХБП нарушения обмена кальция и изменения скелета, изменения сердечно-сосудистой системы, кишечника и других органов. Поэтому для пожилых людей обязательно наблюдение у нефролога, чтобы лечить эти проблемы.
Когда ХБП достигла 4-й стадии (СКФ ниже 30 мл/мин), пациента нужно проинформировать о начале заместительной почечной терапии (ЗПТ) в будущем и выбрать наиболее подходящий метод. Очень важно рассказать самому пожилому человеку и его близким обо всех методах ЗПТ (гемодиализ, перитонеальный диализ, пересадка почки).
- Пересадка почки пожилым людям (обычно в возрасте 65–75 лет), чье состояние здоровья относительно хорошее, которые мотивированы и с сохранной умственной функцией, все чаще является хорошей альтернативой методам диализа.
Исследования показали, что заместительная почечная терапия у пожилых людей (так же, как и у более молодых пациентов) начинается на 5-й стадии ХБП, когда СКФ падает ниже 15 мл/мин.
Однако иногда, взвесив все за и против, учитывая пожелания самого пожилого человека, его заболевания, функциональные и когнитивные способности, можно избежать заместительной почечной терапии, вместо этого выбрав консервативный паллиативный уход (лечение только медикаментами, чтобы облегчить симптомы почечной недостаточности).
Хроническая болезнь почек у пожилых: особенности диагностики и ведения
Обсуждаются эпидемиология, причины, факторы риска, особенности течения и исходы хронической болезни почек у пожилых. представлены подходы к ведению хронической болезни почек у пожилых, в т.ч. обоснование выбора метода заместительной почечной терапии и принципы консервативного ведения.
Ключевые слова: Хроническая болезнь почек, пожилые, ведение
Keywords: Chronic kidney disease, elderly, management.
Хроническая болезнь почек (ХБП), в т.ч. те ее стадии, которые характеризуются стойким снижением скорости клубочковой фильтрации (СКФ) и, следовательно, ассоциированы с наибольшим ухудшением долгосрочного прогноза, все чаще встречаются в общей популяции именно среди пожилых. В пользу того, что ХБП встречается особенно часто именно среди лиц старших возрастных групп, четко свидетельствуют результаты масштабных эпидемиологических исследований . Именно поэтому взаимосвязь ХБП со старением населения стала основной темой Всемирного дня почки-2014 .
Драматический рост частоты ХБП среди представителей старших возрастных групп связывают в первую очередь с распространением общепопуляционных факторов риска (артериальная гипертензия, сахарный диабет, ожирение) . Результаты объединенного анализа крупных популяционных программ NHANES и KEEP, суммарно включившего 32 555 обследованных, а также 5%-ной выборки страховой базы данных Medicaid (1 236 946 случаев) показали, что распространенность стойкого снижения расчетной СКФ <60 мл/мин/1,73 м2 и/или альбуминурии особенно существенно возрастает у лиц в возрасте 80 лет и старше и по мере увеличения числа коморбидных состояний. В свою очередь число коморбидных состояний возрастает по мере снижения расчетной СКФ, и данная взаимосвязь оказалась особенно заметной именно у пожилых.
Прогностическая опасность ХБП для пожилых во многом дополняется тем, что диагностика ее нередко оказывается не вполне точной, особенно когда в качестве ориентира выбирают только один лабораторный показатель, характеризующий состояние почек. M. Heras et al. (2012) при 5-летнем наблюдении за пожилыми (средний возраст — 83 года) продемонстрировали, что при исходной креатининемии >1,1 мг/дл смертность оказывалась достоверно выше, чем у лиц с уровнем сывороточного креатинина <1,1 мг/дл (66,7 против 34,2%, р=0,004). Смертность, оцененная в зависимости от величины клиренса эндогенного креатинина, напротив, достоверно не различалась в группах, дифференцированных по исходному уровню креатининемии, также отсутствовала и разница в темпе прогрессирования ХБП, оцененном по достигнутым к концу 5 лет наблюдения величинам креатининемии, концентрации мочевины, а также СКФ, рассчитанной по формуле MDRD. Результаты настоящего исследования, таким образом, не позволяют подвергать сомнению тот факт, что наличие ХБП значительно ухудшает прогноз пожилых пациентов, однако демонстрирует, что, ориентируясь только на креатининемию, диагностировать и предсказывать ее течение может оказаться не вполне корректным. Безусловно, оптимальные методы оценки СКФ у пожилых нуждаются в дальнейшем уточнении и стандартизации; в качестве одного из наиболее перспективных называют расчет данного показателя по формуле CKD-EPI, исходя из результатов определения сывороточного уровня креатинина и цистатина С .
Необходимо иметь в виду, что при прочих равных именно у пожилых пациентов с ХБП осложнения практически любых заболеваний будут максимально выраженными и течение их будет неблагоприятным. Так, в частности, установлено, что у пожилых больных сахарным диабетом 2 типа как альбуминурия, так и снижение расчетной СКФ являются независимыми предикторами дисфункции лобной доли головного мозга . Пожилые пациенты с ХБП отличаются наихудшим контролем АД: по мере увеличения возраста у них возрастает частота неконтролируемой изолированной систолической артериальной гипертензии, считающейся одной из самых прогностических неблагоприятных форм артериальной гипертензии. Детерминантами неконтролируемой артериальной гипертензии для этой категории пациентов служат также ХБП 4-5-й стадий, ожирение и сахарный диабет 2 типа .
Следует отметить, что заболевания почек, обусловливающие стойкое снижение СКФ у лиц пожилого возраста, несколько отличаются от играющих ведущую роль в формировании хронической почечной недостаточности у более молодых пациентов. Кроме того, течение и исходы ХБП, а также факторы, их определяющие, у пожилых характеризуются определенными особенностями, как правило, при прочих равных условиях обусловливающих заметное ухудшение прогноза, в т.ч. почечного.
Нозологические особенности ХБП у пожилых продолжают активно изучаться. Иммуновоспалительное повреждение почечных клубочков, клинически проявляющееся развитием острого или хронического гломерулонефрита, у пожилых и стариков традиционно считают казуистически редким. Вместе с тем И.А. Борисов и соавт. (1995), обследовав 57 больных хроническим гломерулонефритом старше 60 лет, констатировали начало его в пожилом возрасте у 27 (47,4%) из них. У 14 пациентов поражение почек было изолированным, у 13 — протекало в рамках системных заболеваний .
В клинической оценке гломерулярного поражения, дебютировавшего у пожилого пациента, всегда следует иметь в виду возможность их паранеопластического происхождения; установление его становится особо актуальной задачей в случае развития мембранозной нефропатии, составляющей, по данным RA. Preston et al. (1990), почти треть случаев хронического гломерулонефрита у представителей данной возрастной группы . В регистре биопсий почки Чехии наиболее частой (16,8 % пациентов) также оказалась мембранозная нефропатия , таким образом, превосходящая диабетическую нефропатию и амилоидоз по вкладу в структуру причин нефротического синдрома у пожилых .
В целом мембранозная нефропатия представляет собой один из самых частых вариантов паранеопластического поражения почек, хотя получение убедительных доказательств наличия у пациента злокачественной опухоли бывает зачастую очень трудным в связи с невозможностью разработки четкой и вместе с тем достаточно подробной программы обследования. Результаты одного из этапов крупного исследования GN-PROGRESS , включившего 240 пациентов с мембранозной нефропатией (у 24 из них наличие неопластического очага было установлено к моменту биопсии почки или в течение первого года после ее выполнения) свидетельствуют о том, что эта форма хронического гломерулонефрита ассоциирована с ростом частоты выявления злокачественных опухолей в 9,8 раза у страдающих ею мужчин и в 12,3 — у женщин по сравнению с общей популяцией. Была также установлена достоверно большая интенсивность инфильтрации почечного клубочка воспалительными клетками при паранеопластической мембранозной нефропатии в сопоставлении с первичной. Наличие 8 и более воспалительных клеток в почечном клубочке убедительно указывает на связь мембранозной нефропатии со злокачественной опухолью: чувствительность данного теста составила 92%, специфичность — 75%. Больным паранеопластической мембранозной нефропатией добиться снижения экскреции белков с мочой удавалось только после достижения ремиссии неопластического процесса. В качестве одной из возможных особенностей паранеопластической мембранозной нефропатии рассматривают также отложение преимущественно IgG1 и IgG2 в почечных клубочках.
Формирование паранеопластического гломерулонефрита связывают с воздействием на структуры почечного клубочка медиаторов (антитела, провоспалительные и профиброгенные цитокины), продуцируемых самой опухолевой тканью или иммунокомпетентными клетками в ответ на ее рост . При этом собственно клеток опухоли в почечной ткани, как правило, не находят.
Большинство форм первичного гломерулонефрита встречается у пожилых сравнительно редко. Назначение иммуносупрессивной терапии пожилым пациентам следует по возможности всегда обосновывать результатами морфологического исследования ткани почки, полученной при биопсии. Частота осложнений биопсии почки у пожилых, по-видимому, не выше, чем в общей популяции, хотя учет противопоказаний к данной процедуре для больных старше 60 лет должен быть особенно строгим . В настоящее время можно констатировать четкую тенденцию к увеличению частоты проведения биопсии почки пациентам старших возрастных групп .
Темп ухудшения функции почек при хроническом гломерулонефрите у пожилых зависит не только от его морфологического варианта, но и от наличия степени выраженности исходной почечной недостаточности, нередко усугубляемой сопутствующими заболеваниями. M. Washio и соавт. (1994) анализировали прогноз 31 больного постстрептококковым гломерулонефритом, возраст 7 из них превышал 55 лет. В отличие от более молодых пациентов, у большинства из них наблюдалась артериальная гипертония. У 4 из 7 пожилых больных была отмечена почечная недостаточность, в то время как у всех обследованных лиц моложе 55 лет функция почек оставалась полностью сохранной .
Развитие хронического гломерулонефрита у лиц, относящихся к старшим возрастным группам, таким образом, возможно: среди морфологических вариантов его преобладает мембранозная нефропатия. Применение активной иммуносупрессивной терапии данной категорий пациентов должно быть обосновано особенно четко как в связи с максимальной вероятностью нежелательных явлений, сопряженных с подобным лечением, так и из-за высокого риска наличия злокачественных опухолей, прогрессирование которых при применении глюкокортикостероидов и цитостатиков нередко приобретает большую скорость.
Одной из самых распространенных форм хронических прогрессирующих нефропатий пожилого и старческого возраста является хронический пиелонефрит. У лиц старших возрастных групп часто наблюдают гнойные формы этого заболевания: у мужчин частота их достигает 23,3%, у женщин — 15,9%. Гнойный процесс в почках может приобретать распространенный характер с дальнейшим присоединением сепсиса и бактериемического шока, приводящих к смерти. Фоном для развития хронического пиелонефрита нередко является обструкция мочевыводящих путей опухолью или нефролитом .
Хронический пиелонефрит у пожилых и стариков нередко не диагностируют вообще или по крайней мере не адекватно оценивают его тяжесть, что обусловлено минимальной выраженностью, а иногда и отсутствием типичных клинических проявлений этого заболевания — лихорадки, болей в поясничной области — у этих больных. И.А. Борисов и соавт. (1983) выделили своеобразную «кахектическую» маску хронического пиелонефрита пожилого и старческого возраста, складывающуюся из неуклонного снижения массы тела (вплоть до кахексии) и анемии .
Еще одним вариантом хронических, преимущественно тубулоинтерстициальных, нефропатий, наблюдающихся в возрасте старше 60 лет и не распознаваемых даже на этапе необратимого ухудшения функции почек, следует считать поражение почек, обусловленное злоупотреблением ненаркотическими анальгетиками и/или НПВП. Развитие анальгетической нефропатии связывают с длительным (не менее года) приемом ненаркотических анальгетиков или нестероидных противовоспалительных препаратов (НПВП) . Большую опасность с точки зрения развития анальгетической нефропатии представляют т.н. хронические болевые синдромы — головные боли, в т.ч. мигрени, суставные боли, в частности связанные с остеоартритами, синдром боли в нижней части спины (low back pain syndrome), постоянные боли в животе, особенно часто наблюдаемые у лиц пожилого и старческого возраста. Привычка самостоятельно купировать их НПВП и ненаркотическими анальгетиками в дальнейшем обычно дополняется «профилактическим» приемом этих препаратов, как правило бесконтрольным. В итоге количество НПВП и ненаркотических анальгетиков, длительное время употребляемых без назначения врача, может быть значительным, тем более что подавляющее большинство этих лекарственных средств разрешено к безрецептурной (over the counter) продаже . Наиболее опасными с точки зрения формирования анальгетической зависимости считают анальгетические смеси, содержащие кофеин и/или кодеин (типа «пятерчатки», «тройчатки») .
Длительное время большинство случаев анальгетической нефропатии связывали с приемом исключительно фенацетина; после запрещения этого препарата в некоторых странах (Австралии, Новой Зеландии) было отмечено уменьшение распространенности этой ХБП . Вместе с тем в некоторых странах вклад анальгетического поражения почек в структуру причин терминальной почечной недостаточности за последние два десятилетия, напротив, увеличился, несмотря на изъятие фенацетина .
Поражения почечного тубулоинтерстиция у пожилых, часто отличающиеся продолжительным бессимптомным, тем не менее могут обусловливать уязвимость почечной функции повреждающим влияниям, в т.ч. ятрогенным. Вероятность необратимого ухудшения функции почек повышается еще в большей степени при усугублении гипоперфузии почечной ткани, например связанном с присоединением атеросклеротического стеноза почечных артерий. Обращает на себя внимание очевидная общность факторов риска хронической почечной недостаточности и сердечно-сосудистых заболеваний, а также общность ключевых звеньев патогенеза болезней сердечно-сосудистой системы и обусловленных метаболическими расстройствами поражений почек; эти взаимосвязи именно для пожилых приобретают первостепенное значение . Гемодинамически значимый стеноз почечных артерий, обозначаемый термином «ишемическая болезнь почек», является одним из лидеров среди причин необратимого ухудшения функции почек у пожилых и, несмотря на значительно расширяющиеся в последние два десятилетия возможности ее диагностики и лечения, нередко остается нераспознанной вплоть до терминальной почечной недостаточности, которая именно у этих пациентов может быть ускорена часто применяемыми пожилыми лекарственными препаратами и диагностическими вмешательствами (в частности, с использованием рентген-контрастных средств) .
Понятно, что ишемическая болезнь почек присуща преимущественно больным распространенным атеросклерозом, в т.ч. осложненными его формами: до выявления атерослеротического поражения почечных артерий пациенты нередко переносят острый инфаркт миокарда, включая повторный, транзиторную ишемическую атаку или мозговой инсульт, а также разнообразные ангиохирургические вмешательства, в т.ч. коронароангиопластику. Это заболевание нередко впервые обнаруживают именно при проведении ангиографии, сопряженной с высоким риском рентгеноконтрастной нефропатии . Наличие традиционных факторов риска — не только артериальной гипертонии, но и нарушений обмена липопротеидов, сахарного диабета 2 типа, ожирения и часто наблюдающейся у этих пациентов никотиновой зависимости — определяет также и высокую вероятность фатальных сердечно-сосудистых осложнений при ишемической болезни почек.
При ишемической болезни почек обоснованно своевременное устранение усугубляющих нарушение почечной функции ятрогенных факторов — нестероидных противовоспалительных препаратов, петлевых диуретиков в больших, вызывающих относительную гиповолемию дозах, но в первую очередь ингибиторов АПФ и блокаторов рецепторов ангиотензина II, часто назначаемых без должного контроля пожилым больным артериальной гипертензией, ошибочно расцениваемой как эссенциальная .
Следует подчеркнуть, что пока не приходится говорить о том, что при атеросклеротическом стенозе почечных артерий удается добиваться существенного улучшения долгосрочного прогноза спомощью инвазивного лечения, в т.ч. ангиопластики со стентированием, хотя, как показали результаты последних контролируемых клинических исследований, в частности исследований CORAL, c помощью данного вмешательства удается добиваться снижения АД и контроля ряда других параметров, прямо или косвенно описывающих прогноз .
Безусловно, лечение пожилого больного ХБП на всех этапах сопряжено со значительными трудностями. Именно они — первоочередная группа, которым следует избегать полипрагмазии и всегда иметь в виду, что назначение даже клинически и патогенетически оправданных лекарственных препаратов именно их может приводить к максимально выраженной манифестации нежелательных явлений. При развитии терминальной почечной недостаточности принятие решения о начале и выбор оптимального метода заместительной почечной терапии этой категории пациентов нередко сопряжен со значительными трудностями. Не только сама по себе тяжесть ХБП и заболевания, лежащего в его основе, но и коморбидные состояния — гериатрические синдромы «общего характера» (деменция, дефицит массы тела), а также ряд социальных особенностей (трудности с передвижением и транспортом, снижение критического восприятия действительности, необходимость осуществления постоянного ухода вне медицинских учреждений) заметно лимитируют проведение программного гемодиализа пожилым больным . Ряд клинических исследований, в частности исследование IDEAL , продемонстрировал, что при наличии остаточной функции почек раннее начало программного гемодиализа не приносит пожилым больным пользы. При отказе пожилого пациента от диализа (подобные случаи во многих странах не являются редкостью) при — меняется т.н. междисциплинарная стратегия недиализного ведения (в качестве синонима используют термин «максимально возможное консервативное ведение»), предполагающая наряду с собственно нефрологом участие и диетолога с социальным работником . Для определения целесообразности начала программного гемодиализа пожилому больному предложены специальные шкалы, которые также позволяют рассчитывать прогноз: так, риск заметно возрастает при наличии существенного дефицита массы тела (индекс массы тела <18,5 кг/м2), активного онкологического заболевания, хронической сердечной недостаточности III-IV функциональных классов (NYHA), сахарного диабета, нарушений сердечного ритма, а также расстройств поведений и при начале гемодиализа по экстренным показаниям . Наряду с программным гемодиализом накапливается в т.ч. и по результатам контролируемых клинических исследований положительный опыт выполнения перитонеального диализа пожилым больным: в частности, этот метод заместительной почечной терапии позволяет избегать по крайней мере части проблем, возникающих при формировании у них сосудистого доступа и поддержании его функционирования .
Особой проблемой для пожилых пациентов остаются нарушения нутритивного статуса, зачастую возникающие в этой возрастной группе и при сохранной функции почек, но всегда существенно нарастающие по мере прогрессирования ХБП. Для обозначение синдрома mal-nutrition у пожилых больных ХБП применяют также термин «белково-энергетическая недостаточность», нередко она усугубляется на программном гемодиализе . Ключевые компоненты белково-энергетической недостаточности у пожилого пациента, находящегося на программном гемодиализе, включают потерю массы тела, прежде всего за счет нарастающего дефицита мышечной массы, активацию синдрома острофазового воспалительного ответа, усугубление анемии, нарушений фосфорно-кальциевого обмена и когнитивных расстройств . Коррекция белково-энергетической недостаточности приобретает первостепенное значение также и для пациентов пожилого возраста, которым в силу различных причин программный гемодиализ не начинают. С этой точки зрения общепринятой рекомендацией экспертов является контроль калорийности пищи (для лиц >60 лет 30 ккал/кг/сут), при необходимости — применение энергетических и микроэлементных добавок . В настоящее время накоплен успешный опыт применения лекарственных препаратов кетоаналогов аминокислот для предупреждения и коррекции белково-энергетической недостаточности у пациентов с ХБП. При этом назначение комплекса кетоаналогов аминокислот в сочетании с малобелковой диетой пациентам с ХБП обеспечивает клинически значимый антипротеинурический эффект, облегчает симптомы хронической почечной недостаточности, позволяет лучше контролировать метаболические нарушения и артериальную гипертензию. Алгоритм профилактики и коррекции белково-энергетической недостаточности у пациентов с ХБП с использованием кетоаналогов аминокислот приведен в работе Cs. Kovesdy et al. (2013) . Активно обсуждается использование с целью коррекции белково-энергетической недостаточности пожилыми больными ХБП анаболических стероидов , а также гормона роста .
Увеличение продолжительности додиализного периода с сохранением резидуальной функции почек приобретает именно у пожилых пациентов первостепенное значение. С этой точки зрения существенную пользу приносит малобелковая диета, аргументы в пользу применения которой продолжают накапливаться по результатам рандомизированных контролируемых клинических исследований .
При бездиализном ведении пожилых пациентов с ХБП в сопоставлении с группой, находившейся на гемодиализе или постоянном амбулаторном перитонеальном диализе, G. Brunori et al. (2007) удалось продемонстрировать, что применение кетоаналогов незаменимых аминокислот позволяет удлинять додиализный период почти на 10 месяцев и при этом достигать 1-летней выживаемости, практически не отличающейся от таковой в группе получавших заместительную почечную терапию. Кроме того, у пациентов, находившихся на малобелковой диете и получавших кетоаналоги аминокислот, было зарегистрировано существенное снижение частоты и продолжительности госпитализаций, что свидетельствует и в пользу улучшения качества их жизни и социальной адаптации.
Необходимо отметить, что использование малобелковой диеты в комбинации с кетоаналогами аминокислот не привело к отрицательной динамике показателей, характеризующих нутритивный статус пациентов. Отсутствие отрицательного влияния малобелковой диеты в сочетании с кетоаналогами аминокислот на пожилых пациентов подтверждено также и в другом клиническом исследовании . Учитывая, что стоимость диализной терапии составляет около 70% от всех расходов на лечение пожилых больных с ХБП, назначение малобелковой диеты с препаратами кетоаналогов аминокислот с целью замедления прогрессирования почечной недостаточности и отдаления времени начала диализа представляет интерес с позиции фармакоэкономики. В экономическом анализе итальянского исследования L. Scalone et al. (2010) доказали, что использование малобелковой диеты с назначением кетоаналогов аминокислот позволяет безопасно откладывать начало диализа в среднем на 1 год и приводит к экономии около 30 000 евро на одного пожилого пациента с ХБП за 3 года. При этом терапия препаратами кетоаналогов аминокислот в сочетании с малобелковой диетой позволяет сократить расходы на лечение более чем на 20 000 евро на одного больного уже в течение первого года. В целом оптимизация малобелковой диеты и отработка рациональных режимов применения кетоаналогов аминокислот могут рассматриваться как один из наиболее оптимальных подходов к оптимизации тактики ведения пожилых пациентов с хронической почечной недостаточностью, в т.ч. тех из них, кому по разным причинам не начинают заместительной почечной терапии.
Безусловно, пожилые с ХБП остаются одной из наиболее трудных для ведения группой пациентов. Тем не менее тщательная коррекция имеющихся факторов риска, междисциплинарный подход к определению лечебной и реабилитационной тактики, максимально эффективное применение тех терапевтических стратегий, об эффективности которых можно говорить, ссылаясь на опыт контролируемых клинических исследований, уже сегодня позволяют рассчитывать на существенное улучшение прогноза этих больных.
